Салонные процедуры для ног
Хотите, чтобы за кожей ног ухаживал профессионал? Идите в салон красоты, нейл-бар или клинику, где принимает подолог — специалист по медицинскому педикюру.
Педикюр
Эта приятная и полезная процедура длится около 1,5–2 часов и состоит из нескольких этапов:
- дезинфицирующая распаривающая ванночка;
- обработка кутикулы и ногтей;
- отшелушивание кожи — аппаратное, механическое, с помощью кислотного пилинга;
- нанесение маски;
- нанесение лака;
- нанесение крема или бальзама, массаж ног и стоп.
Парафиновые ванночки
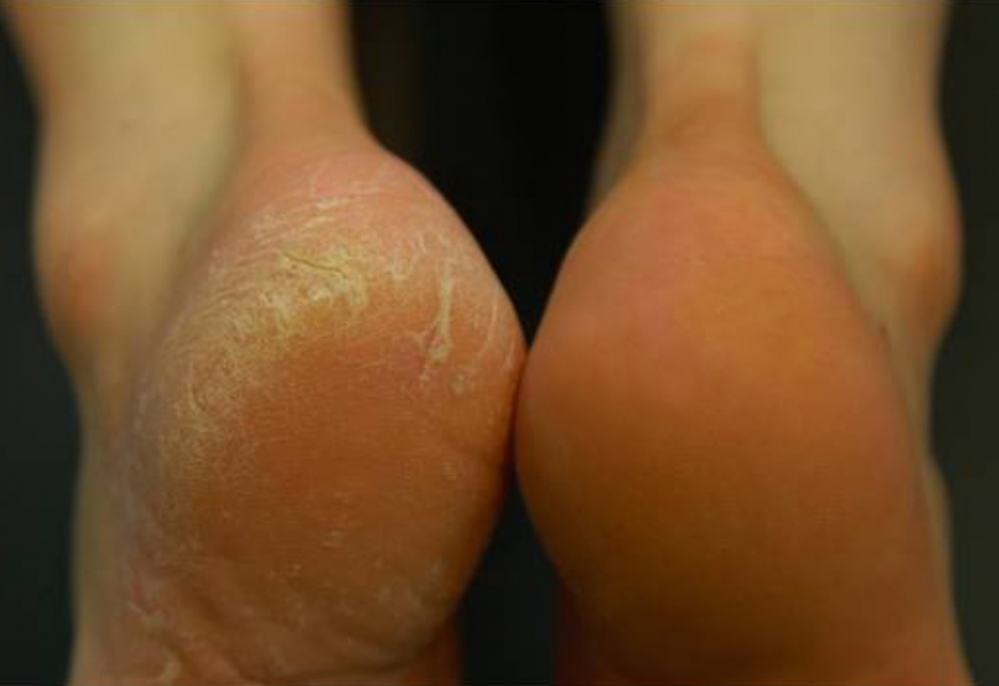
Эта процедура рекомендована при сухой грубой коже ног для смягчения и увлажнения. Чистые обработанные ступни опускают в специальный парафиновый раствор, нагретый до определенной температуры (вам должно быть комфортно).
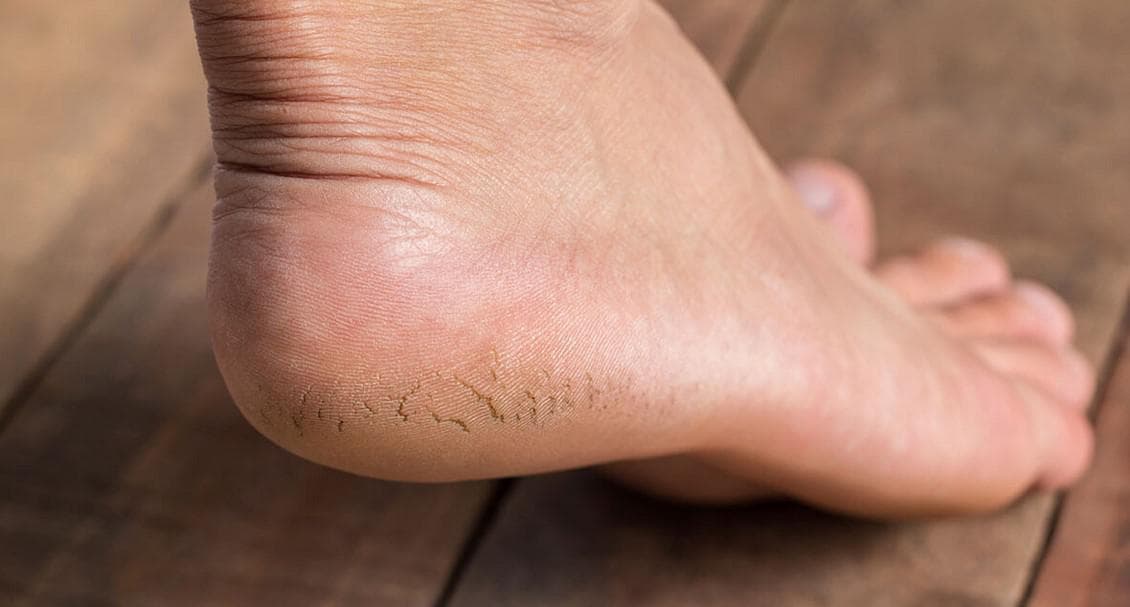
На щиколотках, ступнях и голенях мало сальных желез, поэтому кожа здесь чаще становится сухой и грубой.
Распознавание болезни и принцип лечения
Выявить причину, по которой кожа стоп шелушится и трескается, можно только обратившись за помощью в медицинское учреждение. Однако по некоторым признакам можно получить определённое представление о причине этого явления. Например, сильный зуд и неприятный запах свидетельствуют о микозе, а сухость и шелушение на каком-то определённом участке являются показателями экземы. Отекающие голень и подошва с изменением цвета кожи в этих местах говорят о застойном дерматите. Одним из симптомов сахарного диабета считается снижение чувствительности ступней и пальцев ног, которая сопровождается сухостью ступней ног и их шелушением.
Симптомы
Образование язвенных нарывов не происходит случайно. Могут появиться оттеки, которые будут сопровождаться зудом и свербежом. Кожа становится тонкой, синеватой по оттенку. Может появиться пигментация на этом участке.
Еще бывают такие симптомы:
- появление озноба, судороги ночью нижних конечностей;
- при застое в лимфах, начинают проявляться на коже небольшие капли жидкости;
- при отслаивании эпидермиса, будет образовываться язва, имеющая уплотненные края;
- возникает сильная боль при прикосновении к месту язвенного проявления;
- когда в язве, которая кровоточит, заселяются бактерии, происходит возникновение гноя.
Такие проявления возникают постепенно, приводя к обострению болезни.
Нижние конечности чаще всего становятся очагом возникновения язвенных проявлений. Это происходит по той причине, что замедляется кровоток в сосудах. Когда ткани неполноценно питаются, образуется лимфатическое проявление, и гнойный налет на язвах.
Такой вид заболевания и является трофической язвой. Если пациент болен сахарным диабетом, тогда язвенные проявления будут образовываться на пятке и стопе.
В большинстве случаев болезнь происходит по причине варикозного расширения вен. Когда происходит повреждение кожи, даже не сильно большое, это приводит к возникновению язв.
Если язвы появляются на голени, тогда это означает, что происходят большие изменения в венозных сосудах. Область расширяется, происходит ухудшение кровотока. При этом пациент чувствует большую боль.
Если размеры язвенных проявлений обширные, тогда это сигнализирует о плохом кровоснабжении. При этом такой процесс уже является затянутым, происходят обострения. Когда язвы имеют большие габариты, не следует пытаться лечиться самостоятельно, нужно быстро обратиться к врачу.
На начальной стадии, когда язва кровоточит, может происходить инфекция, вызванная распространением бактерий, грибка. Начинается гнойное образование, появляется неприятный запах. Когда процесс затягивается, тогда гной проникает в глубокие слои, они сильно воспаляются, появляется высокая боль. Происходит распространение на игры, голеностопный сустав. Когда случай запущен, тогда возникает сепсис обостренной формы.
Стоит понять, что трофические язвы бывают разных видов:
- Венозные. Они могут встречаться у пациентов разного возраста, возникать из-за варикоза.
- Артериальные. Этот вид язв чаще всего возникает у людей пожилого возраста. Он может выражаться нагноением в зоне артериальных стенок.
Каждый вид болезни имеет свою диагностику и лечение. Не стоит пренебрегать первыми признаками, которые возникают. Это может сигнализировать о воспалительном процессе, который будет переходить в возникновение язвенных нарывов.
Типы сухости
Проблемы с эпидермисом бывают разные: кого-то мучает постоянный дискомфорт, у кого-то на морозе появляются неприятные трещины и шероховатости, третьи жалуются на очаги зуда и жжения. Все это может быть следствием разных обстоятельств, в том числе ошибок при выборе ухода, погрешностей в питании и многообразных факторов, провоцирующих аллергию и дерматиты. Многие женщины обращаются к врачу с вопросом: очень сухая кожа тела – что делать? В первую очередь надо установить, к какому типу относится проблема конкретной пациентки:
- конституциональная;
- приобретенная;
- патологическая.
Атопическая сухость
Это состояние также называется эндогенная экзема и является результатом хронического заболевания, которое постоянно рецидивирует, сопровождается зудом, высыпаниями, значительным ухудшением состояния покровов. Болезнь не заразна, но может передаваться по наследству. Для атопии характерны периоды обострения и ремиссии, когда никаких негативных проявлений нет. Однако это не значит, что патология сама собой сошла на нет, расслабляться в подобной ситуации не следует.
Если вас беспокоит атопическая сильная сухость кожи тела, причины состоят, скорее всего, в нарушении генетики. В дисбалансе находится синтез филаггрина – белка, который участвует в образовании защитного барьера. Поэтому если у родителей есть дерматит, то с высокой вероятностью он со временем проявится и у следующих поколений.
Достаточно часто предшественником болезненных шелушений служит диатез в детском возрасте. Обычно от этого недуга страдает каждый десятый малыш, в то время как среди взрослых заболевание встречается примерно в 1% случаев. Нередко такие пациенты также борются с астмой или хроническим ринитом. Аллергические заболевания усугубляют ситуацию – это уже нарушение иммунитета. Также проблему усиливают климатические условия, бытовые загрязнения, частое трение и давление на участки тела.
Приобретённая
Она возникает в результате воздействия ряда негативных факторов. К ним относятся:
- ультрафиолет;
- разница температур;
- кондиционирование окружающего воздуха, слишком активная работа радиаторов отопления;
- неправильный уход с применением агрессивных средств;
- терапия, в том числе с систематическим использованием кремов, содержащих ретиноиды;
- химические вещества (например, если у вас сухая кожа на теле, причины могут быть в производственных факторах);
- неправильно подобранные или выполненные косметологические процедуры.
Сенильная
Потерю влаги предотвращает так называемый эпидермальный барьер. Плотно примыкающие друг к другу клетки, эпителиоциты, не дают воде испаряться. Помогает поддерживать целостность и надежность этого рубежа, кожное сало, дополнительно придающее эластичность.
Сальные железы с годами работают менее активно, и возрастные изменения метаболизма приводят к тому, что начинается:
- атрофия и снижение эластичности наружных покровов;
- нарушение гидробаланса;
- формирование нежелательных образований, в том числе пигментных пятен, сосудистых звездочек и комедонов;
- возникновение морщин;
- выраженная дряблость;
- потеря четкости контуров лица.
Как узнать, есть ли у меня потемнение кожных покровов, связанное с варикозным расширением вен?
Патологическое повышение венозного давления в ногах из-за варикозно расширенных вен приводит к разрушению части клеток крови и накоплению пигмента в коже. Изменение цвета кожных покровов сначала заметно в районе щиколоток или нижней трети голени.
Пигментация кожи (потемнение кожных покровов)
Пигментация кожи (потемнение кожных покровов), без должного лечения прогрессирует, цвет изменяется с красноватого на желто-коричневый или красновато-коричневый. Далее кожа может стать болезненной, твердой и похожей на рубец по консистенции и текстуре. Данные изменения свидетельствуют о переходе трофических изменений в следующую стадию, липодерматосклероза. А следующей стадией трофических нарушений будет венозная трофическая язва. Данные метаморфозы могут занять как годы, так и несколько месяцев. Узнать с какими процессами связана гиперпигментация (потемнение) кожи достаточно просто. Достаточно посетить врача-флеболога и выполнить дуплексное ультразвуковое исследование венозных сосудов нижних конечностей.
Психогенная природа жжения и зуда
Термин «психосоматика» в наше время довольно распространен. Он определяется как появление телесных проявлений на основе психологических факторов.
Если в процессе обследования больного не удается найти объективных причин, вызывающих подобные впечатления, дело, наверняка, в психической сфере человека. А точнее, в ее негативных проявлениях.
Например, зудящие и жгучие ощущения в теле развиваются на фоне перенесенной стрессовой ситуации. Если она была однократной, то после ее устранения проходят и неприятные проявления.
Что касается хронического стресса, то данные симптомы могут сохраняться либо даже усиливаться. Это, в свою очередь, увеличивает нервное напряжение и усугубляет ситуацию. Получается замкнутый круг.
Появлению кожных парестезий при психологических расстройствах есть вполне доступное к пониманию объяснение. При негативных эмоциях в организме повышается выработка серотонина и дофамина. Именно эти нейромедиаторы и провоцируют возникновение зуда и жжения, как правило, без видимых кожных элементов. Но иногда возможно появление и сыпи, сухости и шелушения.
Лечение
На сегодняшний день существует большое количество способов, как избавиться от шелушения и зуда кожи на ногах, но все они основываются на выполнении консервативных методов терапии.
Первая категория лекарственных веществ представлена мазями и кремами, которые подбирает лечащий врач в индивидуальном порядке для каждого пациента, в зависимости от тяжести шелушения и типа кожи.
Вторая группа способов включает в себя большое количество рецептов народной медицины, которые предполагают приготовление в домашних условиях:
- мази от сухой кожи и шелушения;
- смесей для обвертываний;
- отваров для ванночек.
 Мази от шелушения кожи
Мази от шелушения кожи
Для лечебных обвертываний лучше всего использовать смеси из:
- яичных желтков и растительного масла;
- детского крема и ромашкового настоя;
- оливкового масла и лимонного сока;
- картофельного крахмала и томатной пасты;
- жирного крема, морковного и свекольного сока;
- облепихового масла и тыквенного сока;
- тёплого молока и хлеба без корочки.
Аналогичные компоненты используют для получения домашнего крема, только в таких ситуациях за основу берётся любой детский крем. Лучше всего наносить такие маски на шелушащиеся участки ног на ночь.
Наиболее эффективными травами и растениями для ножных ванночек от шелушащейся кожи у детей и взрослых являются:
- ромашка и календула;
- мята и лопух;
- липа и кора дуба;
- череда и чистотел;
- чабрец и полевой хвощ;
- крапива и подорожник.
Несмотря на эффективность народных средств для того чтобы с их помощью избавиться от красноты, зуда и шелушения на ступнях или в других зонах ног, стоит проконсультироваться у лечащего врача. Это необходимо для того, чтобы предотвратить развитие аллергических реакций, что только усугубит проблему.
Стоит отметить, что вышеуказанные методы терапии способны избавить лишь от внешнего признака, но они не устраняют этиологический фактор.
Профилактика появления мозолей
Для профилактики мозолей необходимо следовать следующим рекомендациям:
- Ношение обуви подходящего размера. Слишком тесная или слишком свободная обувь может стать причиной избыточного трения или давления на кожу стопы, что может привести к развитию мозолей. Для того чтобы этого не допустить, следует подбирать обувь в соответствии с собственным размером. Не рекомендуется носить обувь на высоком каблуке. При наличии индивидуальных особенностей стопы следует заказывать ортопедическую обувь или изготавливать обувь на заказ.
- Ношение носков, снижающих трение ноги с обувью. Правильно подобранные носки способны значительно снизить коэффициент трения кожи. При значительных нагрузках и при занятиях спортом следует использовать специальные спортивные носки, которые хорошо всасывают жидкость и не позволяют коже стопы увлажняться. Лучше всего для этого подходят носки, изготовленные из полиэстера в сочетании с шерстью или полипропиленом.
- Использование антиперспиранта для ног. Использование антиперспирантов для ног (тальк, различные спреи) позволяет снизить потоотделение и, соответственно, уменьшить влажность кожи и ее коэффициент трения.
- Тщательная гигиена кожи ног. Тщательная гигиена ног должна включать их регулярное мытье, очищение от огрубевшей кожи с помощью пемзы, а также осмотр на предмет наличия мозолей или иных повреждений.
- Периодический отдых. Периодическое снятие обуви и носков позволяет коже дышать. Это дает возможность снять нагрузку и снизить влажность кожи ног.
- Использование силиконовых или гелевых прокладок. Специальные силиконовые прокладки под ноги позволяют перераспределить нагрузку на кожу стопы и значительно уменьшить трение.
- Использование перчаток, наколенников и других защитных приспособлений. Использование перчаток при работе с какими-либо инструментами, а также применение наколенников и других защитных приспособлений позволяет снизить нагрузку на кожу и уменьшить риск развития мозолей.
особенно в новой, не разношенной обуви
Симптомы и признаки аллергического дерматита
В легких случаях после устранения причины состояние кожи быстро приходит в норму и не требует медикаментозного лечения. При длительном контакте с аллергеном реакция сопровождается следующими симптомами у взрослых:
- гипертермия кожи;
- сыпь с прозрачными пузырьками;
- отек;
- зуд и жжение;
- шелушение эпидермиса.
После созревания сыпи многочисленные волдыри лопаются, выступает воспалительный экссудат. Кожа не заживается, развивается мокнущая экзема. В период обострения пациенты могут жаловаться на сильную слабость, повышение температуры до субфебрильной, потерю аппетита и головокружение. Постоянный зуд мешает отдыхать, провоцирует бессонницу, раздражительность, приводит к неврозам.
При обострении дерматита поражаются разные участки тела, и болезнь проявляется следующим образом:
- На лице. Пятна покрывают щеки, лоб, шелушатся, не исчезают после нанесения увлажняющего крема. Глаза слезятся и краснеют, развивается аллергический ринит с отеком слизистых оболочек носа. При расчесывании высыпаний могут оставаться незаживающие следы на коже.
- На глазах. При использовании некачественной туши или крема веки сильно отекают, увеличиваются в объеме, краснеют. Развивается аллергический конъюнктивит с обильными выделениями воспалительного экссудата, слез, жжением.
- На руках. При контакте с химическими веществами, косметикой, латексом кожа становится слишком сухой, появляются трещины, красные пятна между пальцами. Часто верхний слой эпидермиса грубеет и утолщается, раны не заживают, сильно болят, мокнут.
Более остро протекает токсично-аллергическая токсидермия. При тяжелой реакции на медикаменты или химикаты у больного папулы и зудящие высыпания появляются на коже и слизистых оболочках половых органов, ротовой полости, глаз. В крови резко возрастает уровень токсинов, поэтому наблюдается: высокая температура, сонливость, отсутствие аппетита, тошнота, тремор. Эпидермис может отслаиваться, оставляя открытые раны.
У детей симптомы заболевания схожие, но в младенческом возрасте первый признак дерматита – появление на голове себорейных корочек. Они грубые и плотные на ощупь, характерного светло-желтого оттенка. Основные участки, которые затрагивает дерматит:
- локти;
- щеки;
- ягодицы;
- спина.
В детском возрасте высыпания часто покрывают большие участки тела, пятна проступают под коленями, на шее, переходят на грудь. Кожа становится сухой, плотной, теряет эластичность. Сильный зуд делает ребенка раздражительным, беспокойным. При дальнейшем контакте с аллергеном развивается экзема.
Обзор средств для кожи голеней
Можно выбрать текстуру по вкусу. Для тех, кто предпочитает текучую и легкую текстуру — молочко и лосьоны.
Молочко и лосьоны
Тающее молочко с маслом манго, Garnier
Содержит бифидокомплекс и масло манго, питает, и увлажняет кожу, восстанавливая ее гидролипидную мантию.
Питательное «Драгоценное молочко красоты», Garnier
Нежно питает маслами макадамии, миндаля, розы и арганы, делает кожу мягкой, гладкой, увлажненной.
Молочко для сухой и очень сухой кожи младенцев, детей и взрослых Lipikar Lait без отдушек, La Roche-Posay
Больше чем наполовину состоит из термальной воды, включает в состав смягчающий кожу витамин В3, масло карите для восстановления липидного барьера.
Увлажняющий лосьон для сухой и очень сухой кожи лица и тела, СeraVe
Обладает сильным увлажняющим действием, благодаря гиалуроновой кислоте и церамидам и при этом имеет легкую нежирную текстуру
Кремы
Для тех, кто привык к традиционной форме насыщенных кремов тоже достаточно вариантов. Также можно попробовать и прозрачное желе – достаточно плотные гели, которые как бы тают на коже, оставляя, плюс к увлажняющему действию, ощущение свежести.
Увлажняющий крем для сухой и очень сухой кожи лица и тела, CeraVe
Смягчает кожу, содержит увлажняющий набор ингредиентов: церамиды + гиалуроновая кислота. Восстанавливает защитный барьер кожи.
Питательный крем для тела Nutrix Royal Body, Lancôme
Обеспечивает уход за сухой и очень сухой кожей. Успокаивает и создает ощущение комфорта на 24 часа, благодаря комплексу Royal Lipideum, маслам, пептидам, экстракту лесного ореха, объединенным в формуле.
Масла для тела
Эта подборка для тех, кто любит в буквальном смысле слова умащиваться после душа. Надо признать, что масла – хорошее решение при очень сухой коже. Особенно удобны так называемые «сухие» масла, которые буквально распыляются по коже.
Питательное масло для тела «Драгоценное масло красоты», Garnier
Легко наносится и не оставляет ощущения липкости. Содержит популярных и общепризнанных бьюти-масла: арганы, макадамии, миндаля и розы. Делает кожу гладкой и сияющей.
Сухое масло для тела Creme de Corps Nourishing Dry Body Oil, Kiehl’s
Включает в состав целую коллекцию масел: от нежного масла виноградных и абрикосовых косточек до подсолнечного и оливкового. Благодаря текстуре сухого спрея легко наносится на кожу, увлажняя и питая ее.
Дополнительные методы лечения
Кроме массажа и медикаментозного лечения пациентам назначается электротерапия. На пораженные участки голени воздействуют низким током. Это стимулирует восстановление тканей, при этом пациент совсем не ощущает боли.
Чтобы голень и ступня начали нормально функционировать, важно выполнять лечебную гимнастику. Слабые мышцы голени должны получать нагрузку постепенно, первое время тренировка проводится в постели с минимальным усилием
Слабые мышцы голени должны получать нагрузку постепенно, первое время тренировка проводится в постели с минимальным усилием.
Важную роль в восстановлении ослабленного организма играет правильное питание.
Кроме того, важно употреблять достаточное количество углеводов. Если не соблюдать принципы питания, можно усугубить течение болезни
Стянутость и усыхание икроножный мышцы – это симптомы тяжелого заболевания. При их проявлении необходимо срочно обращаться к врачу, так как атрофия голени может привести к тяжелым последствиям, вплоть до отмирания конечности. Лечение патологии сложное и долгое, но оно помогает вернуть пациента к нормальной жизни.
Причины
Пяточная шпора, равно как и вызывающий ее развитие плантарный фасциит – это мультифакторное заболевание. Его возникновение обусловлено комплексным воздействием нескольких причин:
- пожилой возраст (риск появления заболевания повышается после 45-50 лет из-за изменения обмена веществ и снижения кровоснабжения нижних конечностей);
- ожирение (избыточная масса тела является причиной чрезмерной нагрузки на фасцию);
- плоскостопие, неправильная похода (нагрузка на стопу распределяется неравномерно, что приводит к повышенной травматизации отдельных ее участков);
- ношение неправильной с точки зрения ортопедии обуви (чрезмерно тесной, на высоких каблуках и т.п.);
- искривление позвоночника (сколиоз) и некоторые другие заболевания опорно-двигательного аппарата;
- беременность (смещение центра тяжести, изменения в гормональном фоне и обмене веществ);
- особенности профессии, из-за которых человек длительное время находится на ногах (продавцы, официанты, промоутеры, многие рабочие специальности) или вынужден часто носить тяжести;
- профессиональные занятия спортом;
- наследственная предрасположенность;
- нарушения обмена веществ, связанные с повышенным отложением солей в тканях (в частности, подагра);
- сосудистые заболевания, в частности, атеросклероз сосудов нижних конечностей, облитерирующий эндартериит (повышают риск развития шпоры из-за нарушения кровоснабжения тканей и ухудшения процессов регенерации);
- травмы позвоночника, нижних конечностей;
- сахарный диабет;
- заболевания костей и суставов ног (артрозы, ревматоидный и псориатический артрит и т.п.), а также использование гормональных средств для их лечения.
Лечение синдрома беспокойных ног
Лечение требует комплексного подхода. Если патология носит первичный характер, используются следующие препараты:
- противопаркинсонические средства (леводопа, бромокриптин и другие): нормализуют обмен дофамина в тканях, устраняя последствия его нехватки;
- препараты против эпилепсии (карбамазепин, фенобарбитал и т.п.);
- бензодиазепины: снимают судорожный синдром и нормализуют сон;
- местные обезболивающие средства в виде гелей и мазей (нурофен, ибупрофен, кетопрофен и аналоги);
- таблетированные противовоспалительные средства.
Препараты первых трех групп являются рецептурными. Их прием должен проводиться в строгом соответствии с назначением врача. В тяжелых случаях используются опиоидные препараты, но их применение строго ограничено.
Если заболевание возникло на фоне другой патологии, назначаются средства для устранения причины:
- метформин: препарат, нормализующий уровень сахара в крови;
- противоанемические средства, повышающие уровень железа в крови (фенюльс, феррум лек);
- препараты йода для стабилизации работы щитовидной железы;
- витаминно-минеральные комплексы при авитаминозе или нехватке микроэлементов.
Улучшить эффект медикаментозного лечения помогает физиотерапия (магнитотерапия, дарсонвализация), массаж, лечебная физкультура. Эти методики являются вспомогательными.
В долгосрочной перспективе желательно пройти курс санаторно-курортного лечения, направленный на укрепление нервной системы. Грязевые ванны, хвойные ванны, водолечение, лимфопрессотерапия – все это способствует нормализации психического состояния, улучшает сон и снижает частоту приступов.
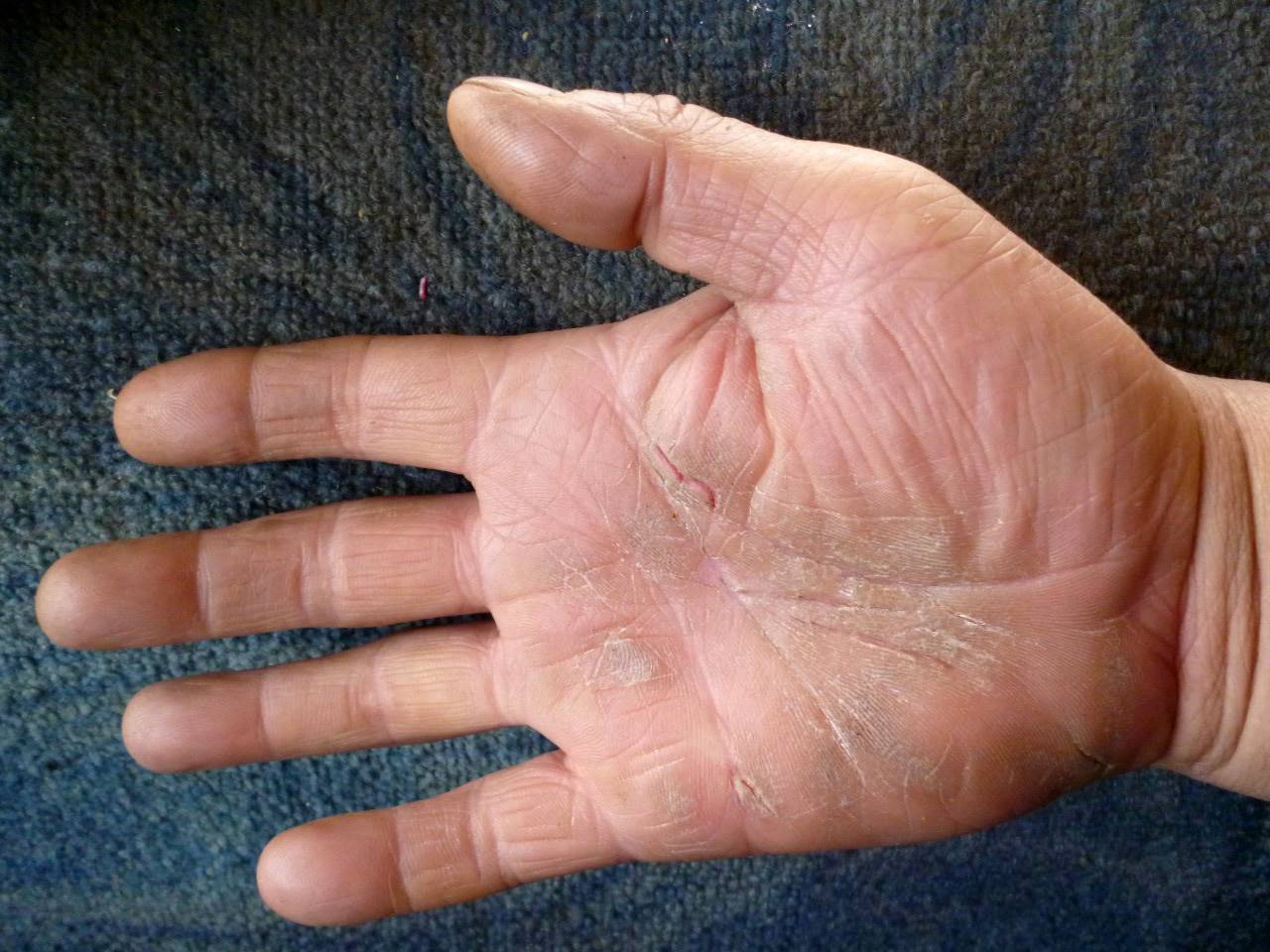
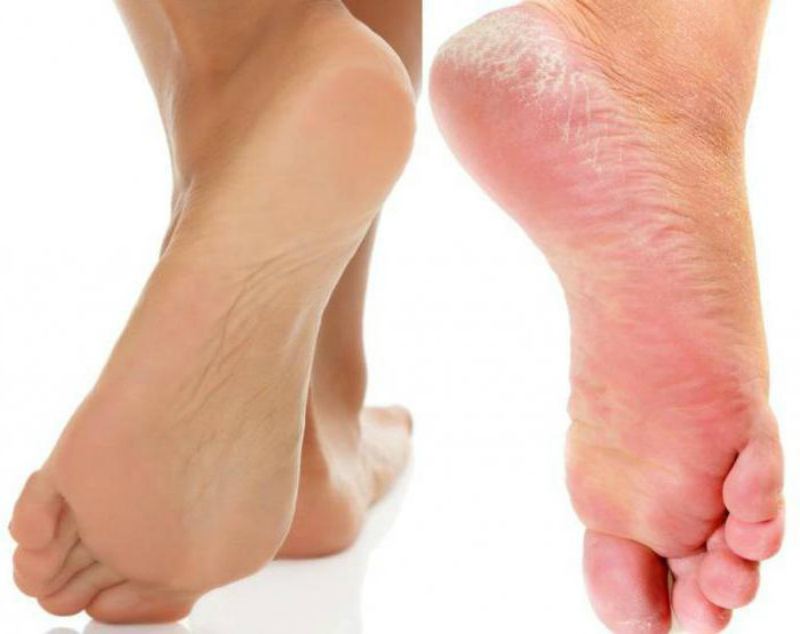
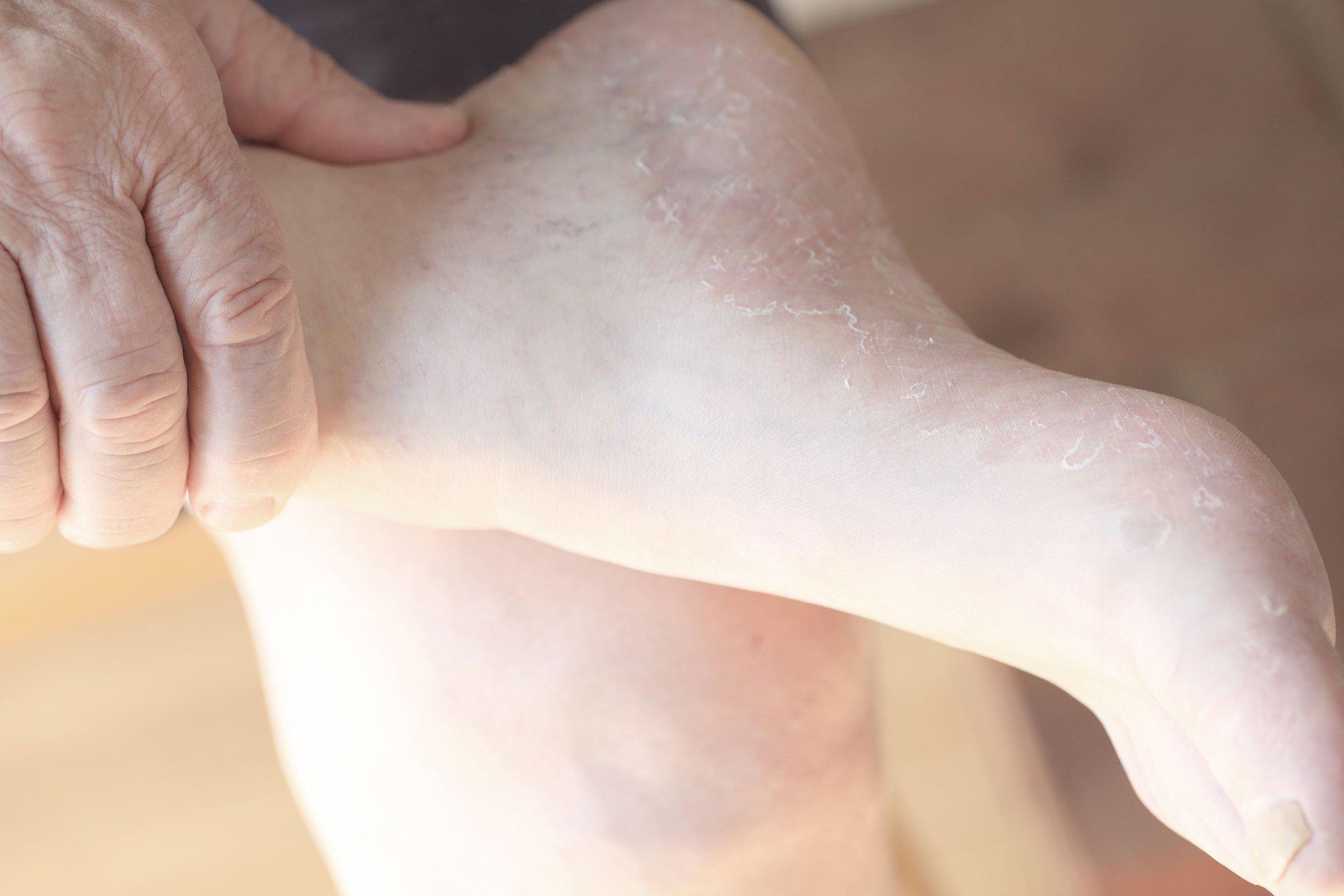
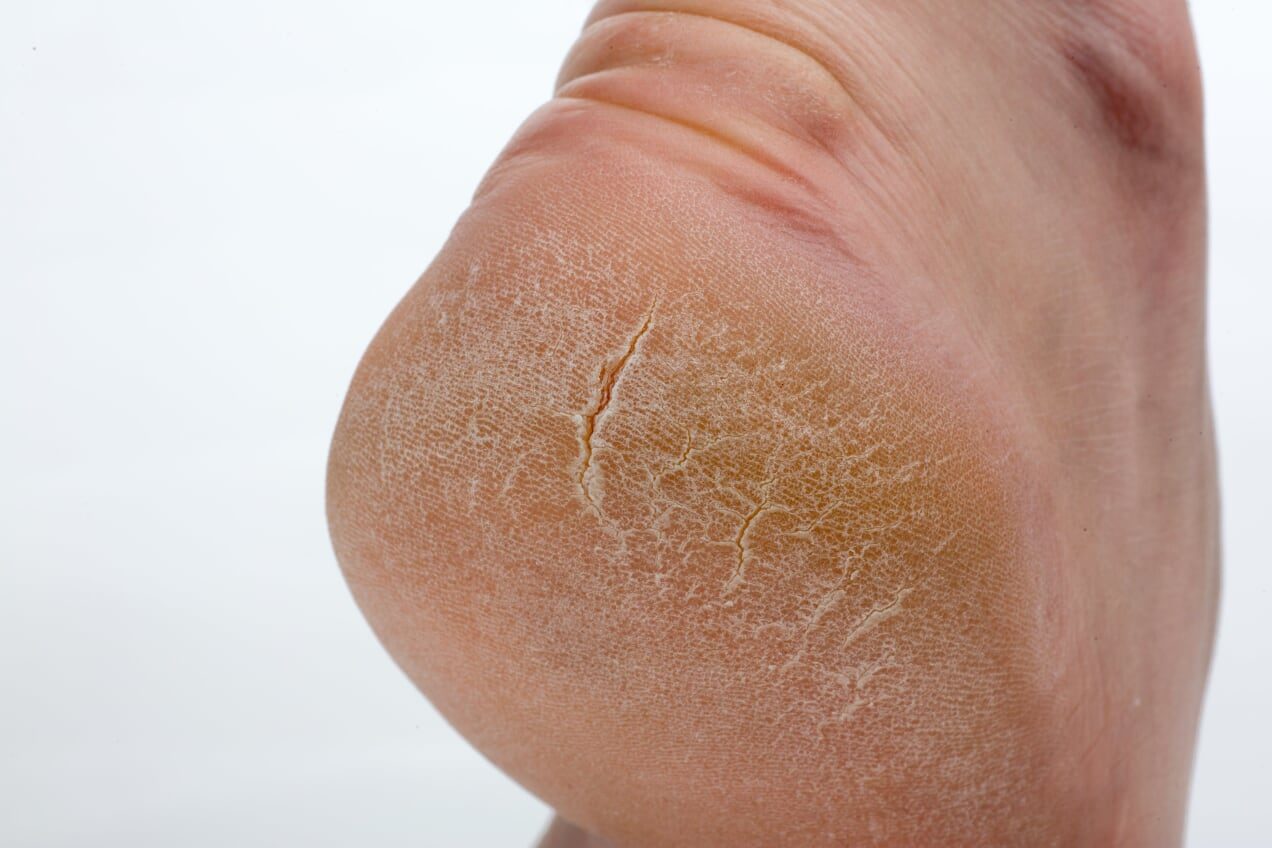
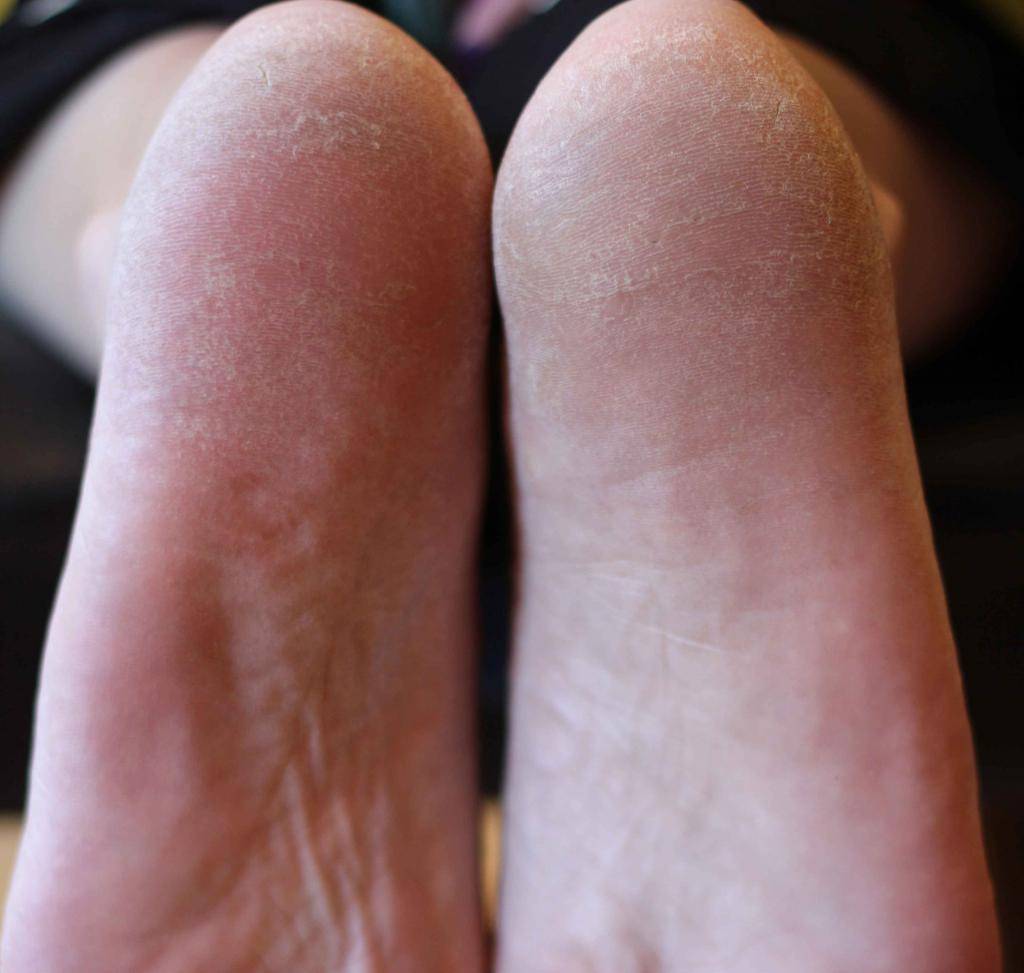
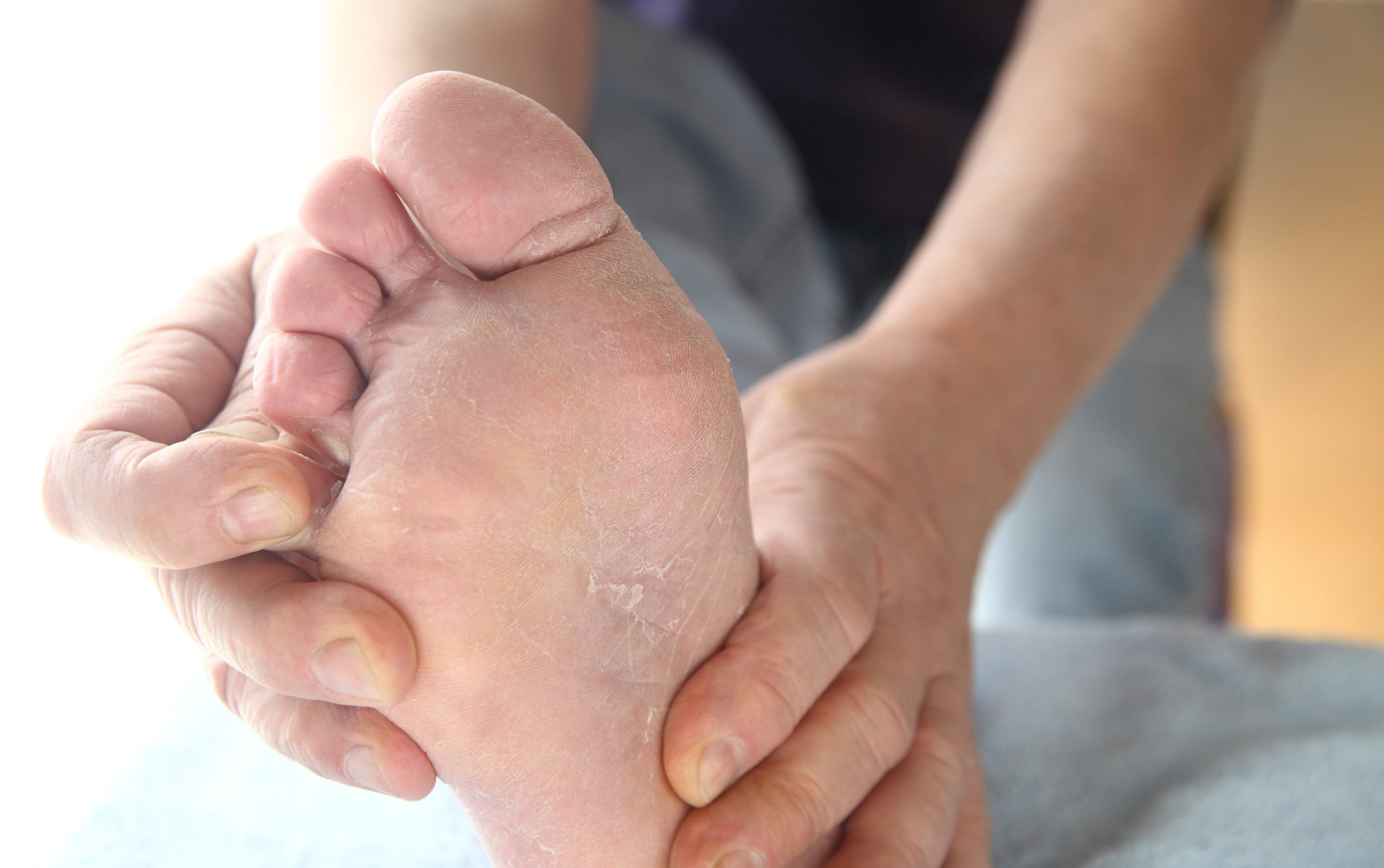
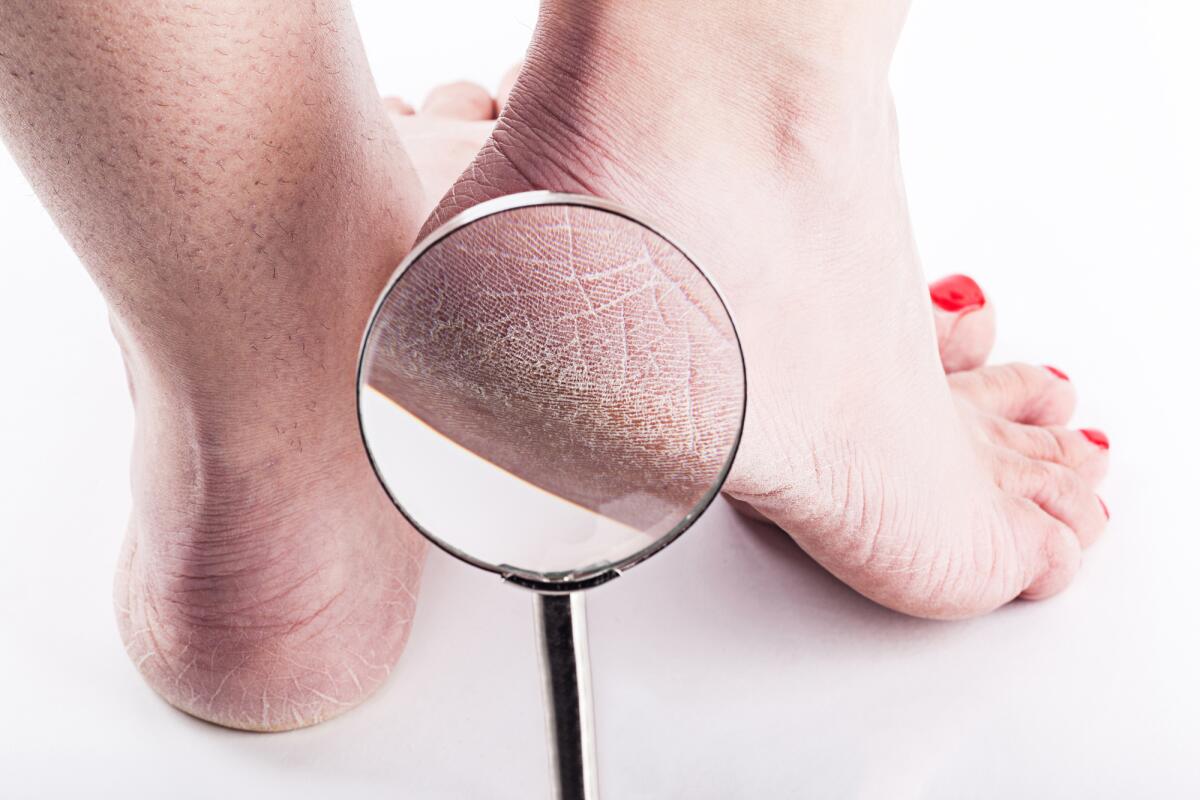
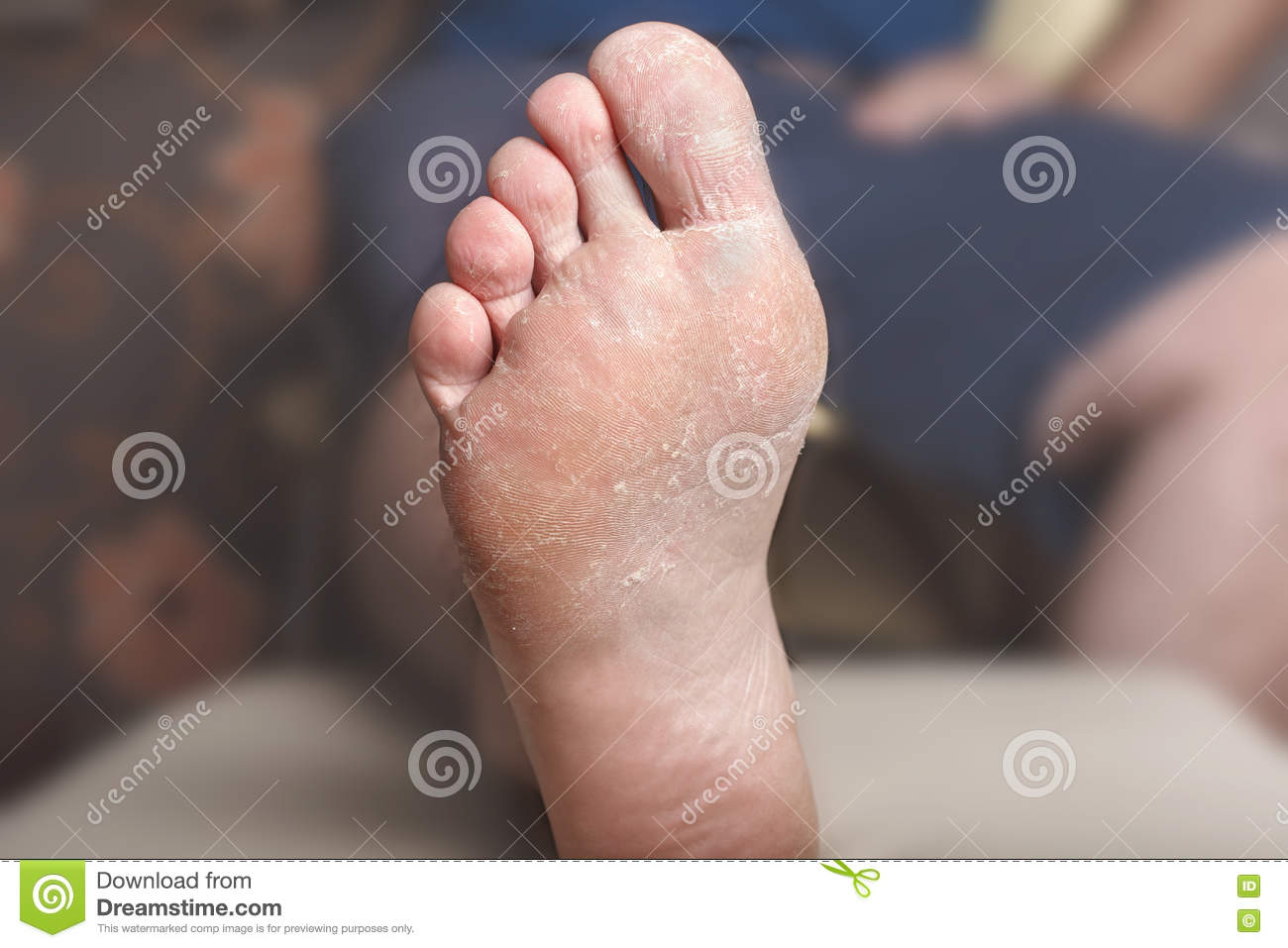
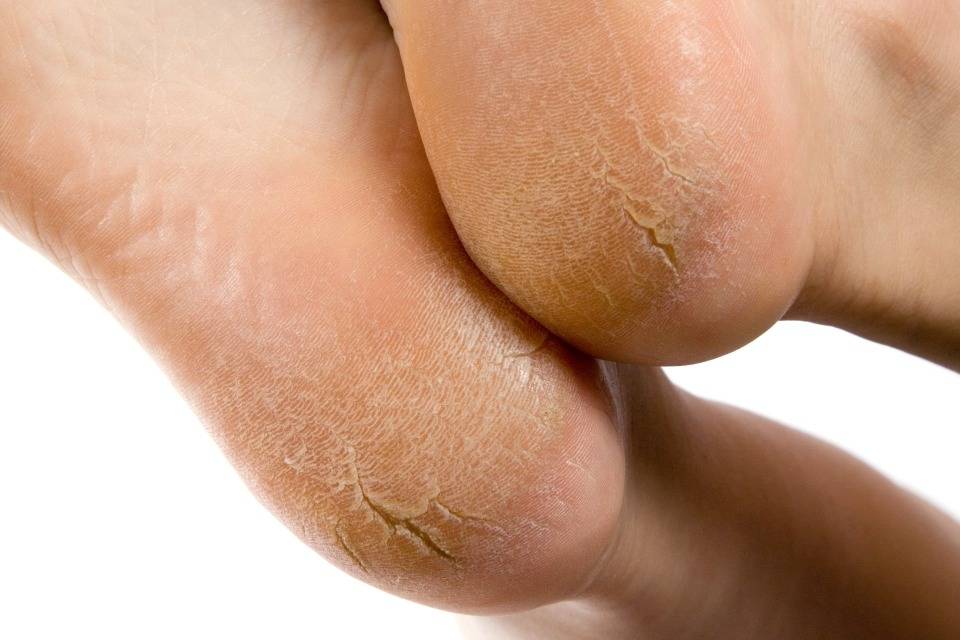
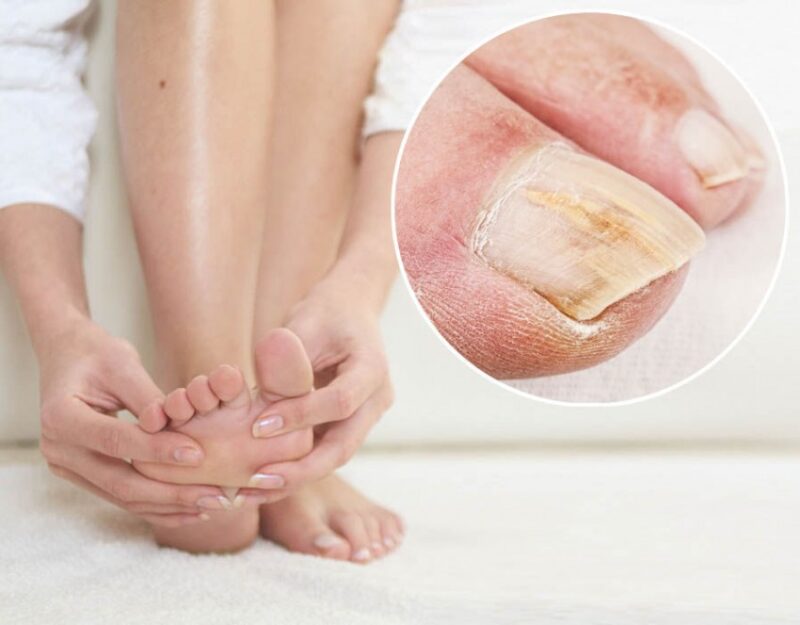
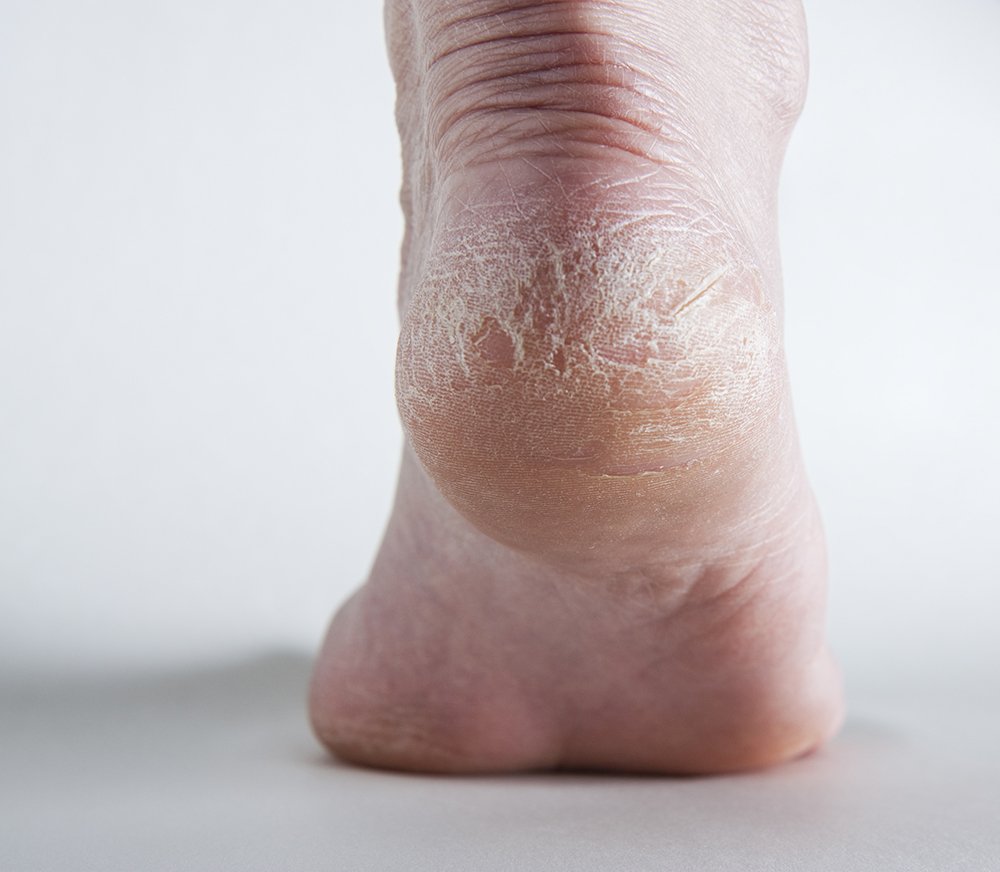
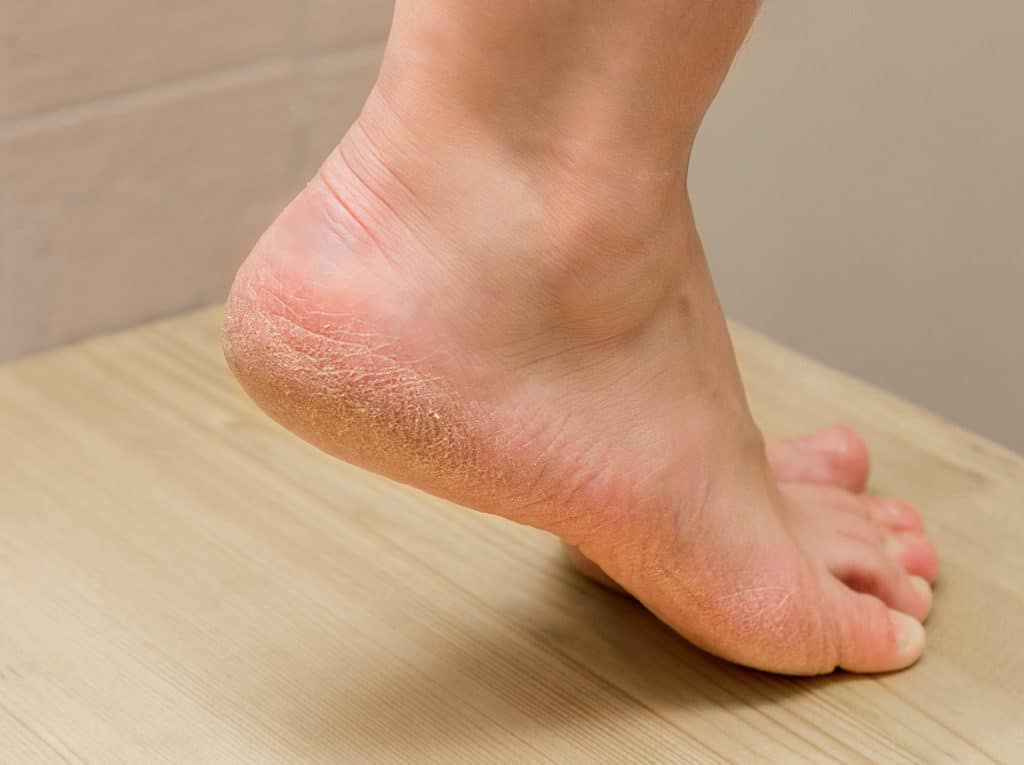
Сухая кожа на ногах: причины
Почему у некоторых людей сохнет или шелушится кожа на ногах? У этого явления может быть несколько причин – сразу
договоримся, что мы не берем в расчет симптомы и признаки различных заболеваний. В этом случае назначать лечение
должен профильный специалист. В рамках данной статьи мы рассматриваем только проблемы сухости здоровой кожи ног,
которые могут возникать у женщин, мужчин или пожилых людей.
Итак, какие факторы могут спровоцировать сухость кожи на ногах?
- Особенности строения кожи в данной области. Одной из причин того, что ноги ниже колен шелушатся и
сохнут, может быть небольшое количество сальных желез, изначально расположенных в области голеней, щиколоток и
ступней. - Возможный недостаток важных витаминов и минералов, вызванный нерациональным питанием. В частности,
дефицит витаминов А и Е может спровоцировать повышенную сухость и/или шелушение кожи. - Недостаток влаги в рационе и в окружающей среде. Пренебрежение питьевым режимом, сухость воздуха в
помещениях, отопительный сезон – под влиянием этих факторов кожа на ногах также может сохнуть. - Ношение тесной и/или синтетической одежды или обуви. Тесные джинсы, одежда из плотной синтетической
ткани или неудачно подобранная обувь могут быть причиной затрудненного доступа кислорода к коже ног, их
чрезмерной потливости и нарушения гидролипидного баланса кожи.

Симптомы питириаза
Клинические проявления розового лишая обусловлены воздействием инфекционных возбудителей и развитием аллергических реакций. Кожное заболевание проявляется следующими симптомами:
- Общая слабость, увеличение лимфоузлов, повышенная температура тела.
- Образование на теле небольших розоватых, а также розовато-лиловых пятен, имеющих симметричную форму и проступающих по линиям Лангера. Высыпания появляются на спине, конечностях, на груди, на шее, в паху и на других участках тела.
- Появление на коже 2-3 ярко-красных материнских бляшек (их диаметр – 4 см), усеянных чешуйками. Через неделю из этих больших пятен образуются небольшие высыпания-отсевы розового оттенка.
- Пятна-отсевы распространяются по всему телу и увеличиваются в размерах (их диаметр – 1-2 см), могут шелушиться, по форме напоминают медальоны.
- Сильный кожный зуд.
- Повышенная раздражительность.
При грамотной терапии симптомы питириаза пропадают через 5-8 недель, пациент полностью выздоравливает. Более продолжительная терапия требуется, если высыпания имеют плотные узелки, волдыри или папулы. В исключительных случаях розовый лишай переходит в экзему, развиваются гнойные воспаления кожи, фолликулиты, стрептококковые инфекции и пр. Развитию осложнений способствует чрезмерная потливость пациента, склонность к аллергии, постоянное трение кожи и неправильное лечение.
Почему на нижних конечностях развивается экзема
Сейчас уже точно известно, что большую роль в развитии этой болезни играет наследственность, то есть, особенности реагирования организма на те или иные внешние и внутренние факторы. Это определенные отклонения в обмене веществ, работе нервной и эндокринной систем. Все это приводит к тому, что иммунная система дает неадекватно высокую (аллергическую) реакцию на те или иные внешние и внутренние воздействия.
К внешним факторам, провоцирующим развитие экземы на ногах, относятся:
- любые длительно протекающие кожные заболевания; особенно часто причиной является грибок пальцев и стоп ног;
- повышенная потливость стоп и ношение тесной обуви;
- частые поверхностные травмы ног (ссадины, трещины, раны), особенно, коленей (например, у футболистов);
- длительное раздражение кожи ног при контакте с различными веществами (известь, краски у строителей и т.д.);
- постоянное переохлаждение или перегревание ног;
- злоупотребление алкоголем, частое курение – способствует стойкому сужению периферических сосудов и нарушению обменных процессов в коже;
- укусы насекомых.
К внутренним факторам относятся:
- нарушение периферического кровообращения; у женщин это чаще связано с варикозным расширением вен, у мужчин – в облитерирующим эндартериитом;
- хронические заболевания органов пищеварения – гастриты, энтероколиты, панкреатиты, холециститы;
- хронические очаги инфекции в организме – тонзиллиты, синуситы, кариозные зубы и т.д.;
- аллергические заболевания;
- эндокринные заболевания и нарушения гормонального фона.
Степени болезни
- Первая. Характеризуется бессимптомным течением, однако патологические изменения, затрагивающие клапаны и стенки сосудов уже развиваются. Во время инструментальной диагностики уже на первой стадии заметны несущественные изменения сосудистых стенок, а также клапанная недостаточность.
- Вторая. На этой стадии у пациента появляются первые симптомы: боль, отеки, тяжесть в ногах, особенно заметные вечером после трудового дня. Также становятся заметными внешние проявления: сосудистые звездочки под кожей или телеангиэктазия.
- Третья. На этой стадии боли, отеки, тяжесть практически всегда беспокоят больного. Кожа напротив пораженного сосуда темнеет, подкожная клетчатка истончается, исчезает волосяной покров. При отсутствии терапии развивается экзема, на фоне которой появляются трудноизлечимые трофические язвы.
- Четвертая. Это последняя стадия, характеризующаяся необратимыми некротическими изменениями. Пациент полностью утрачивает трудоспособность, иногда для спасения жизни врачи прибегают к радикальной хирургической мере – ампутации пораженной некрозом конечности.
Методы лечения дисгидроза
Лекарства
Наружное применение:
- антисептики (обеззараживание) – 2% борная кислота, бриллиантовый зелёный, Хлоргексидин, Мирамистин;
- ингибиторы (для подавления иммунных реакций) – Такролимус, Протопик, Элидел;
- противовоспалительные (от отёка, покраснения, зуда) – Адвантан, цинковая мазь, Мометазон, Флуцинар.
Пероральный приём:
- антигистаминные (снятие симптомов аллергии) – Цетиризин, Супрастин, Лоратадин, Тавегил;
- глюкокортикостероиды (при тяжёлой форме) – Преднизолон, Гидрокортизон;
- седативные (успокоительные) – Афобазол, Лазея, экстракт валерианы.
Терапия
- Электрофорез – для глубокого воздействия лекарственных средств.
- УФ-терапия – для обеззараживания.
- Озонотерапия – для дезинфекции (нет научных доказательств эффективности).
- Лазерная терапия – для быстрого заживления вскрывшихся пузырей.
Народные средства
- Шалфей и ромашка оказывают антибактериальное воздействие.
- Эвкалипт дезинфицируют кожу и облегчают боль.
- Капуста и сырой картофель снимают отёк и обезболивают.
- Мазь из сливочного масла и веток смородины уменьшает зуд.
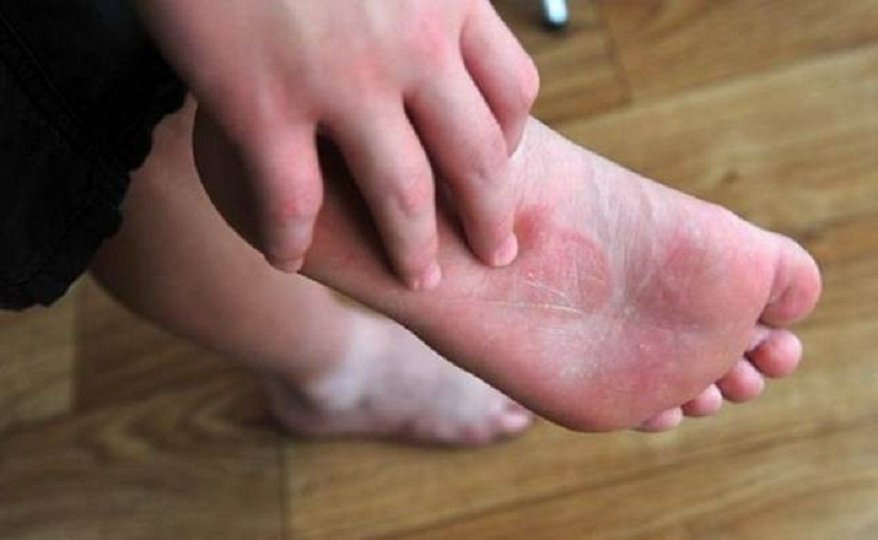
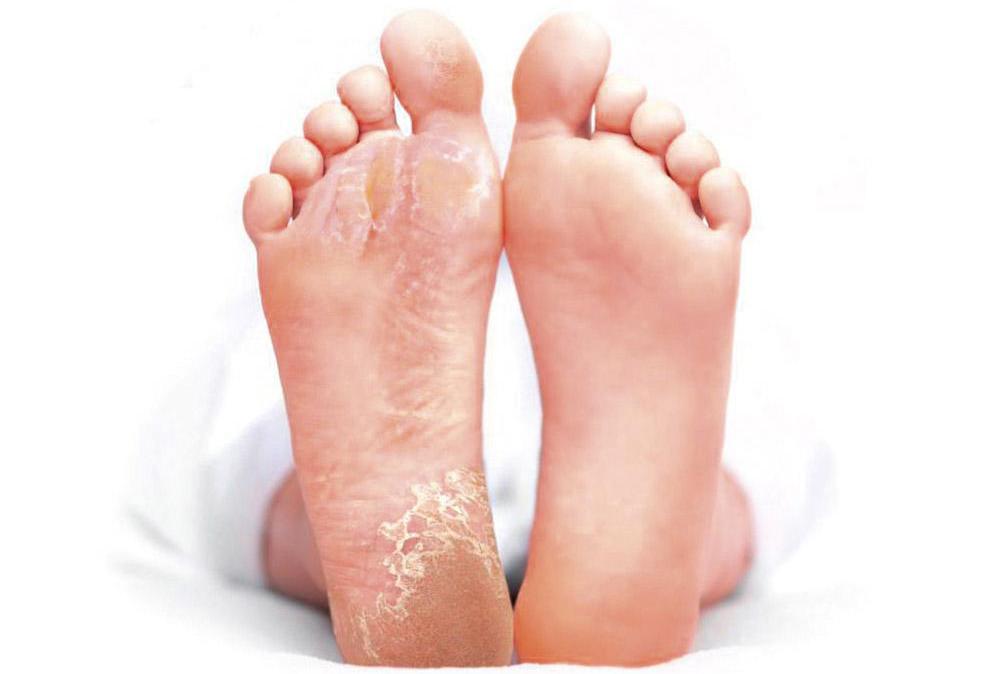
Как выглядит шелушение кожи?
Шелушиться могут практически все участки нашей кожи. Появление светлых (белых или сероватых) чешуек на коже обычного цвета или с покраснением кожи на фоне аллергических, воспалительных и некоторых других состояний характерно для кожи головы и лица, рук, ног и других участков тела.
Шелушение кожи в естественных складках нашего тела может выглядеть немного иначе и сопровождаться покраснением, появлением мокнутия и неприятного запаха.
Шелушение кожи. Причины
Чтобы помочь коже, важно устранить основную причину, которая вызвала шелушение, а также защитить и увлажнить роговой слой эпидермиса: клетки именно этого внешнего и самого важного слоя теряет кожа при шелушении. неправильный уход
дефицит витаминов и микроэлементов
болезни кожи
инфекционные заболевания
нарушения обмена веществ
аллергия
неправильный уход
дефицит витаминов и микроэлементов
болезни кожи
инфекционные заболевания
нарушения обмена веществ
аллергия
Неправильный уход за кожей
Начнем с самой простой и в то же время самой сложной причины шелушения кожи – применения средств, не подходящих к типу кожи. Эту причину достаточно легко обнаружить, так как шелушение при неправильном уходе появится через некоторое время после покупки нового крема или других средств ухода. Простой пример: у девушки жирная кожа, она начинает применять агрессивные средства, для того чтобы убрать лишний жир с поверхности кожи или подсушить прыщик. Однако, применение таких средств в течение длительного времени приводит к обезвоживанию и повреждению даже жирной кожи. В результате кожа теряет липидный слой, становится беззащитной, склонной к воспалениям. Усиливаются высыпания на коже и появляется шелушение, так как кожа старается защититься от агрессивного ухода и удалить со своей поверхности причину воспаления.
Сейчас практически в каждом городе есть дерматолог или косметолог. Не пренебрегайте обращением к специалисту для определения типа вашей кожи и получения советов по подходящему уходу.
Шелушение кожи рук
Применение агрессивных чистящих и моющих средств без перчаток – одна из самых частых причин шелушения рук. Кожа становится не только сухой: применение некоторых из этих средств (особенно хлорсодержащих) может вызвать сильные ожоги кожи.
Шелушение кожи после загара
Еще одна из ситуаций, когда кожа не получила правильный уход: применение солнцезащитных средств адекватной степени защиты в зависимости от типа кожи и времени пребывания на солнце предотвратило бы ожог и последующее шелушение. Чем глубже ожог, тем сильнее потом шелушение.
Шелушение кожи зимой
Длительное воздействие низких температур повреждает кожу и вызывает ее обезвоживание
В зимний период важно применять кремы, сохраняющие влагу в коже, для предупреждения шелушения