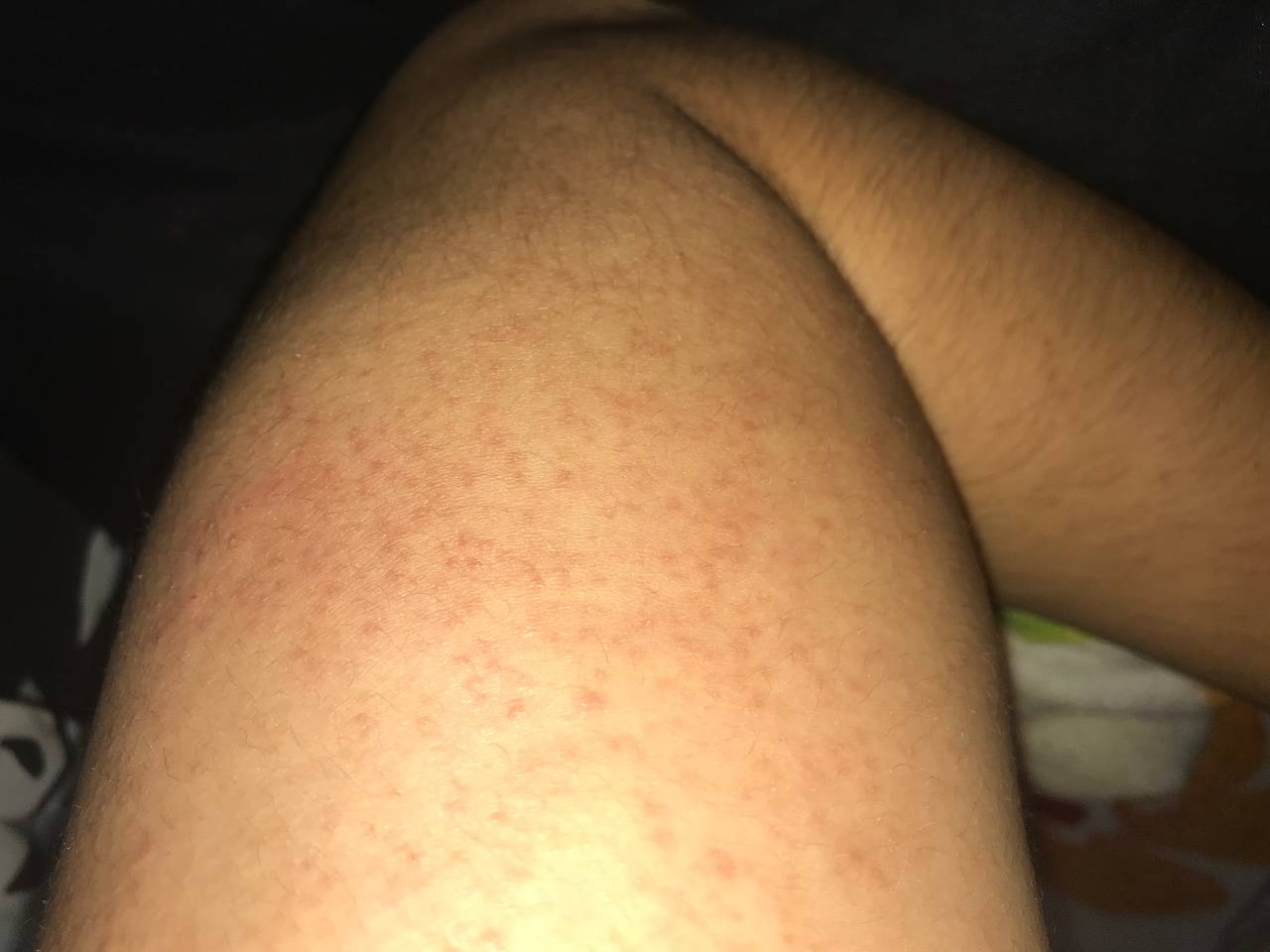
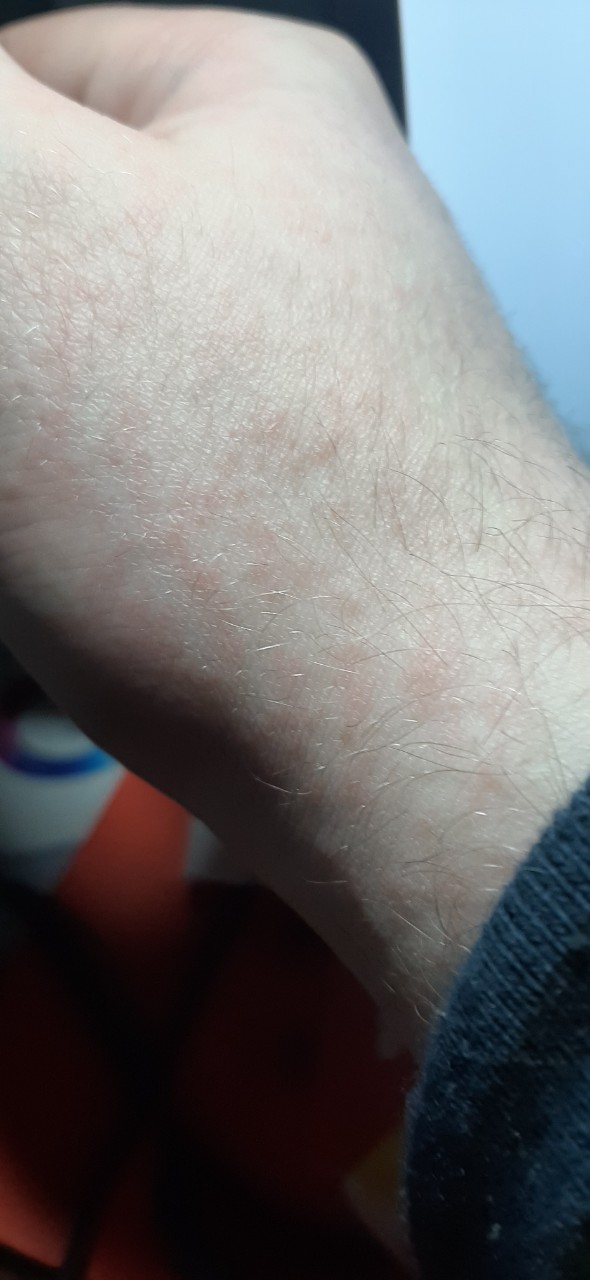
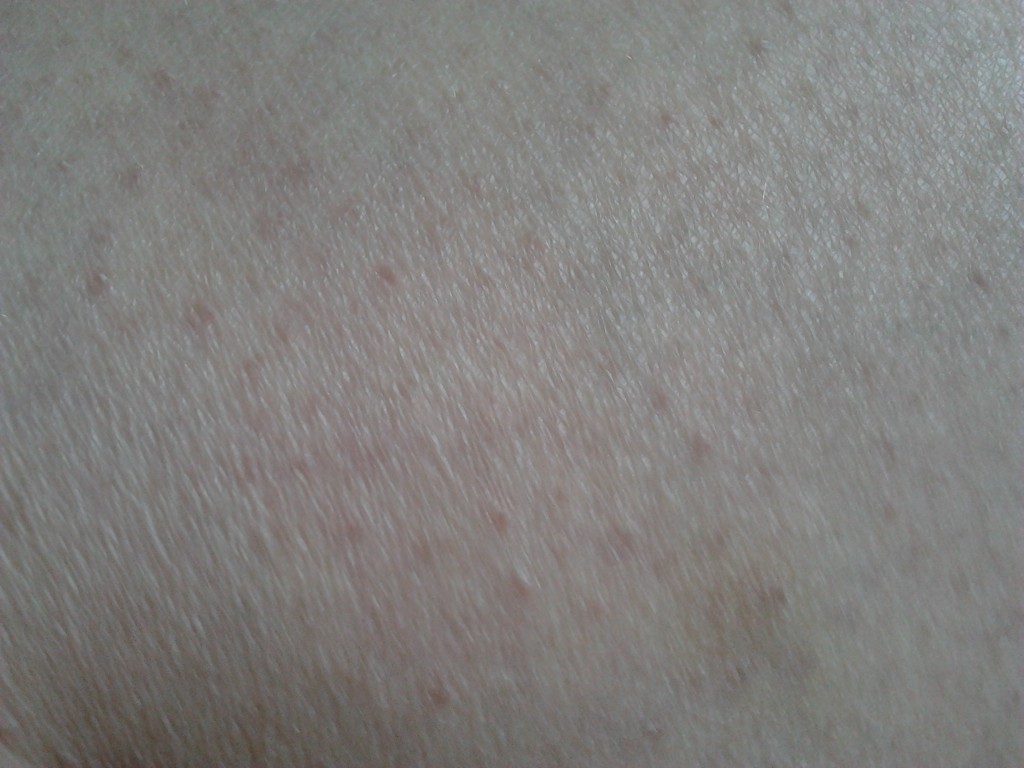
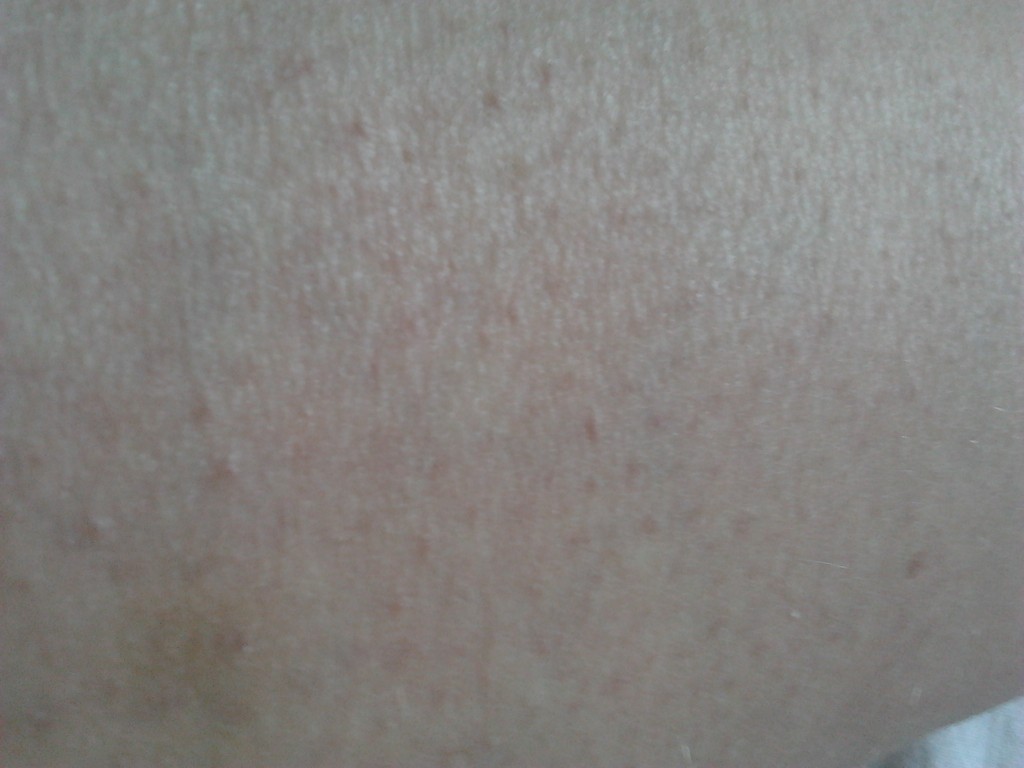
Диагностика Эпидермофитии стоп:
Диагноз ставится на основании характерных клинических проявлений и подтверждается обнаружением под микроскопом нитей мицелия гриба. Дифференциальный диагноз эпидермофитий проводится с интертригинозной и дисгидротической эпидермофитией, псориатическими высыпаниями, сухим пластинчатым дисгидрозом, интертригинозной экземой, интертригинозным кандидозом, рубромикозом ногтей.
Микроскопическая диагностика. При дисгидротической и интертригинозной эпидермофитии материал для исследования следует брать с мацерированного отслаивающегося эпидермиса по периферии очагов. При сквамозной форме с очагов соскабливают чешуйки. С ногтевых пластинок роговые массы соскабливают скальпелем или отрезают ножницами свободный край ногтя. Исследуемый материал замачивают в 20-30%-ном растворе едкой щелочи (KOH или NaOH) и рассматривают под микроскопом с большим увеличением. Гриб имеет различной длины двухконтурные нити мицелия и круглые или квадратные споры (артроспоры). Патогенный гриб (его мицелий) следует отличать от мозаичного гриба. Считается, что мозаичный гриб является продуктом распада холестерина, он располагается по границам эпителиальных клеток в виде петель и состоит из неравномерных члеников. Эти членики постепенно растворяются в щелочи, а элементы патогенного гриба становятся лучше видимыми. Именно для этого производится замачивание в едких щелочах патологического материала. От кандидозных грибов грибы, вызывающие эпидермофитию, отличаются наличием в микроскопическом препарате почкующихся дрожжевых клеток. Следует отметить, что нити мицелия эпидермофитии, рубромикоза, трихофитии под микроскопом выглядят одинаково. Для их различия культуральную диагностику (с посевами на питательные среды) проводят в специализированных бактериологических лабораториях.
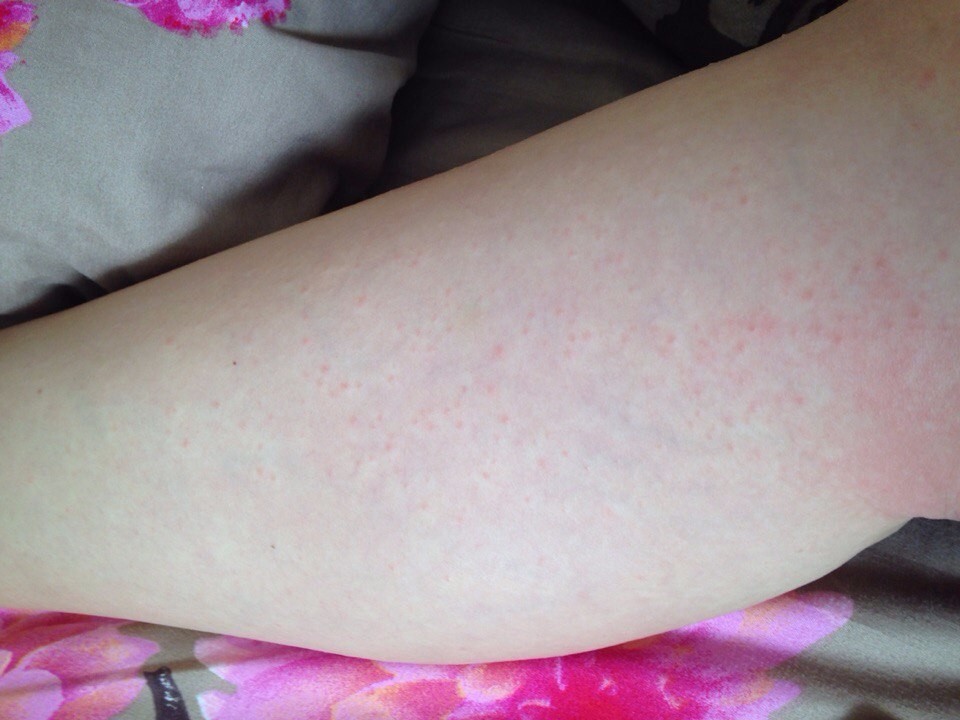
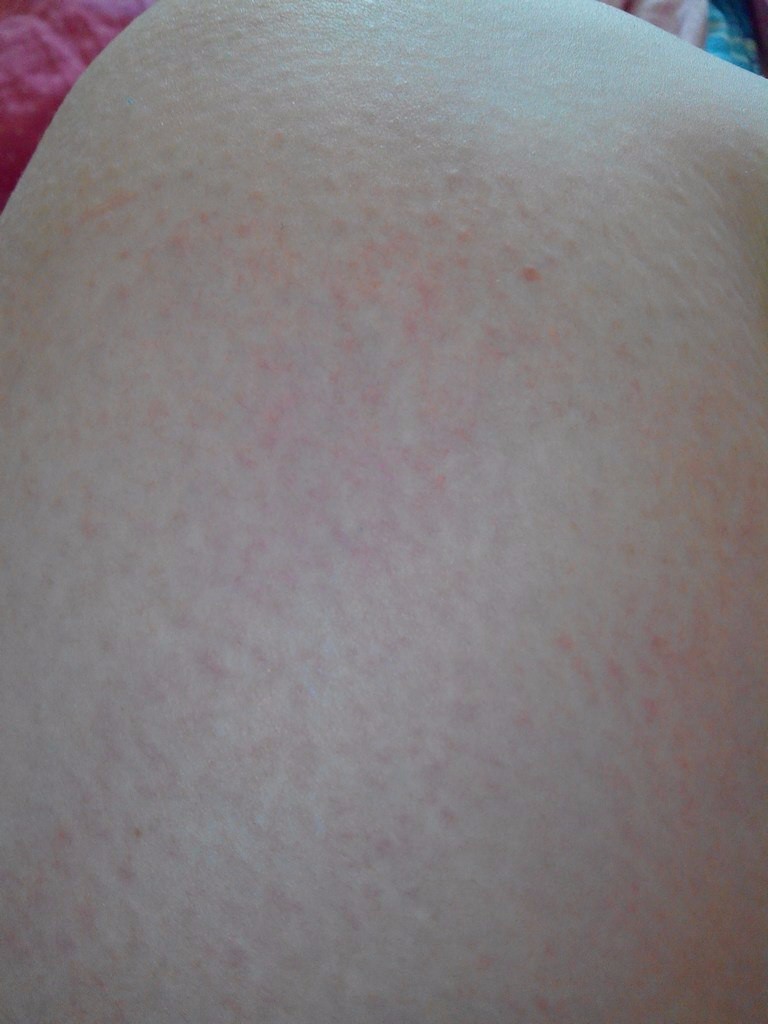
Что такое ретикулярный варикоз вен
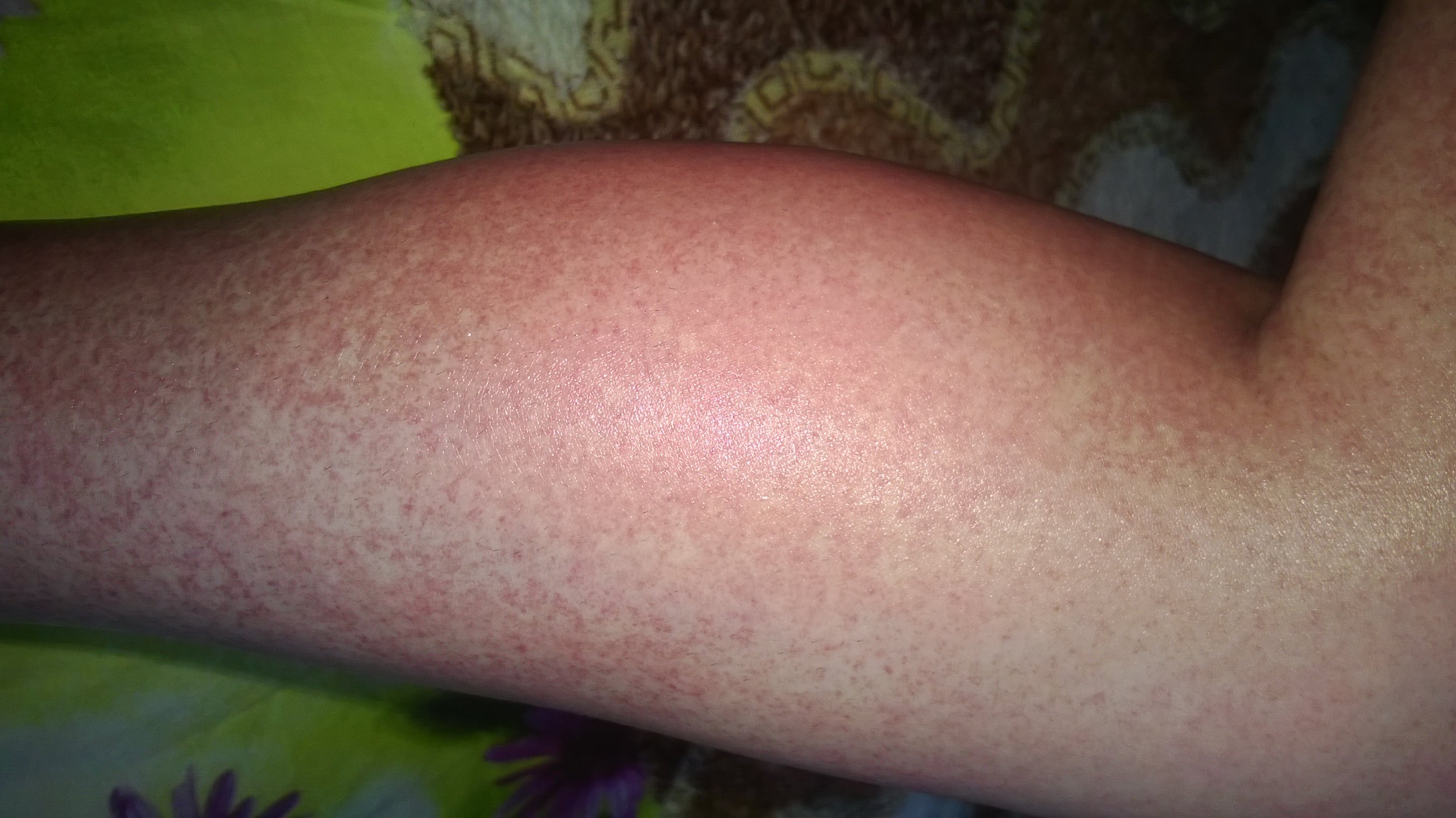
В организме человека кровь циркулирует по артериям, венам, капиллярам, венулам. Артерии – самые крупные сосуды кровеносной системы. Они соединяются с венами. Самые мелкие сосуды – венулы. На нижних конечностях под кожей заметны поверхностные промежуточные венозные сосуды. Их диаметр больше диаметра капилляров, но меньше диаметра магистральных вен. Такая венозная сетка называется ретикулярной. Другими словами, ретикулярные вены – это мелкие миллиметровые сосуды, которые просвечиваются под кожей на ногах.
В каждой вене есть клапаны. Они фильтруют направление движения крови и ее объем. В ретикулярной вене всего один клапан. Если он деформируется, то вена расширяется, скручивается и проводит больший объем крови. Повышается венозное давление в сетчатом слое коже из-за скопления крови на определенном участке. Развивается клапанная недостаточность и образуется ретикулярный варикоз – сплетение мелких сосудов красного, синего, пурпурного цвета, просвечивающее сквозь кожу.
Симптомы Эпидермофитии стоп:
Существуют разные формы эпидермофитии стоп:
- сквамозная
- интертригинозная
- дисгидротическая
- эпидермофития ногтей
Выделяют еще эпидермофитиды, которые становятся проявлениями аллергических реакций. Это деление является весьма условным, потому что часто разные клинические разновидности сочетаются друг с другом, или одна форма заболевания способна переходить в другую.
Сквамозная формахарактеризуется появлением на коже сводов стоп легкого покраснения и шелушения. Очаги поражения могут быть и небольшими, и обширными. Больные иногда жалуются на непостоянный и несильный зуд. Эта форма заболевания наиболее опасна в эпидемиологическом отношении, так как может протекать незаметно для больного, и он является источником инфекции для окружающих.
Сквамозная форма при обострении может переходить в дисгидротическую или, наоборот, дисгидротическая форма может закончиться сквамозной. Патологический процесс вначале всегда поражает только одну стопу, но со временем поражается и вторая.
Интертригинозная форма чаще развивается при уже имеющейся неярко выраженной сквамозной форме, но может возникать и самостоятельно. Поражаются межпальцевые складки, чаще между IV и V, реже – III и IV пальцами стоп. Значительно реже может быть распространение процесса на сгибательные поверхности пальцев и тыл стопы. Характеризуется появлением в межпальцевых складках трещин, которые по периферии окружены белесоватым отслаивающимся роговым слоем эпидермиса. Характерны зуд, мокнутие и, при появлении эрозий, болезненность.
Процесс в основном длительный, может затихать зимой, а летом вновь обостряться. Наличие трещин, разрыхление рогового слоя создают хорошие условия для проникновения стрептококковой инфекции, которая дает развитие хронической рецидивирующей рожи голеней, тромбофлебита.
Дисгидротическая форма проявляется образованием в области стопы пузырьков, расположенных группами, небольших размеров, похожих на разваренные саговые зерна с плотной покрышкой. В дальнейшем пузырьки сливаются между собой и образуют многокамерные пузыри. Когда эти пузыри вскрываются, то на их месте остаются эрозированные поверхности, на периферии которых имеется бортик мацерированного эпидермиса. Если процесс распространится на наружную боковую поверхности стопы, то вместе с интертригиозной формой образуется единый патологический очаг. Отмечаются болезненность и зуд. Может присоединиться вторичная инфекция, тогда содержимое пузырьков мутнеет, при их вскрытии выделяется гной и развивается лимфангит и лимфаденит. При стихании воспалительных явлений эрозии заживают, новые пузырьки не появляются, и очаг принимает сквамозный характер. Бывают и тяжелые случаи с вторичной инфекцией, когда больные нуждаются в госпитализации. Характерна односторонняя локализация очага поражения. Течение заболевания длительное, торпидное, обострения возникают весной и летом. Острая эпидермофития дает общее недомогание, головную боль, температурную реакцию, паховый лимфаденит. Появляются вторичные распространенные аллергические высыпания – эпидермофитиды. Острый процесс длится около 1-2 месяцев, хорошо поддается лечению, но бывают и рецидивы.
Эпидермофития ногтей начинается с изменений у свободного края ногтей в виде желтых пятен и полос. Далее вся ногтевая пластинка утолщается, становится желтой, легко крошится, ломается, под ней скапливаются роговые массы (подногтевой гиперкератоз). Иногда ноготь, наоборот, истончается и отторгается от ногтевого ложа (этот процесс называется онихолизисом). Чаще всего поражаются ногтевые пластинки I и V пальцев ног. Процесс никогда не затрагивает пластинки пальцев рук.
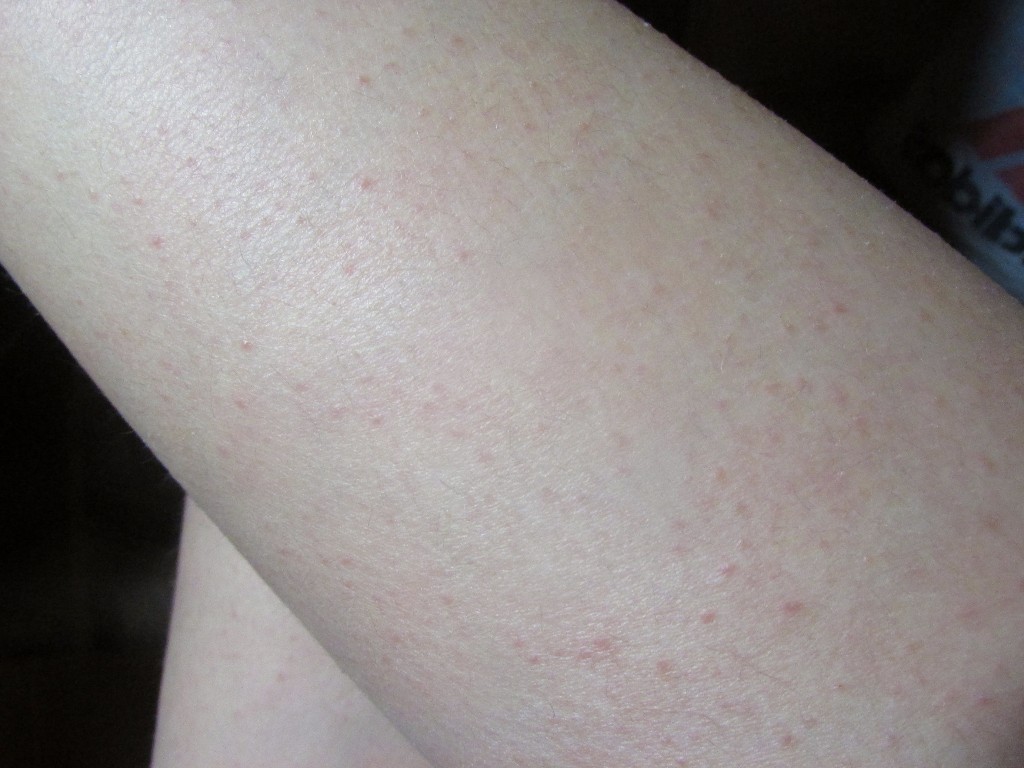
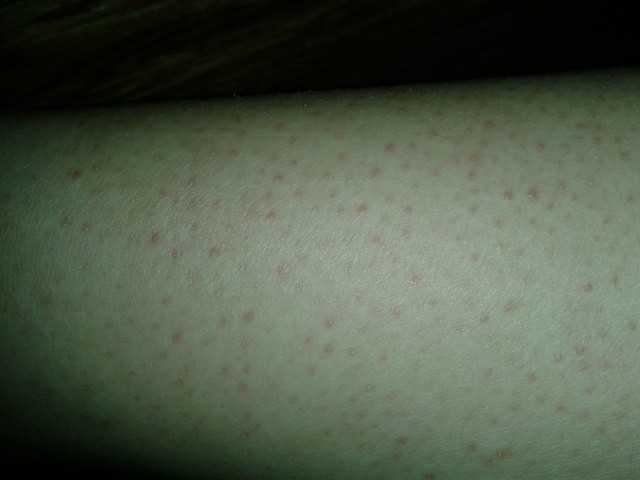
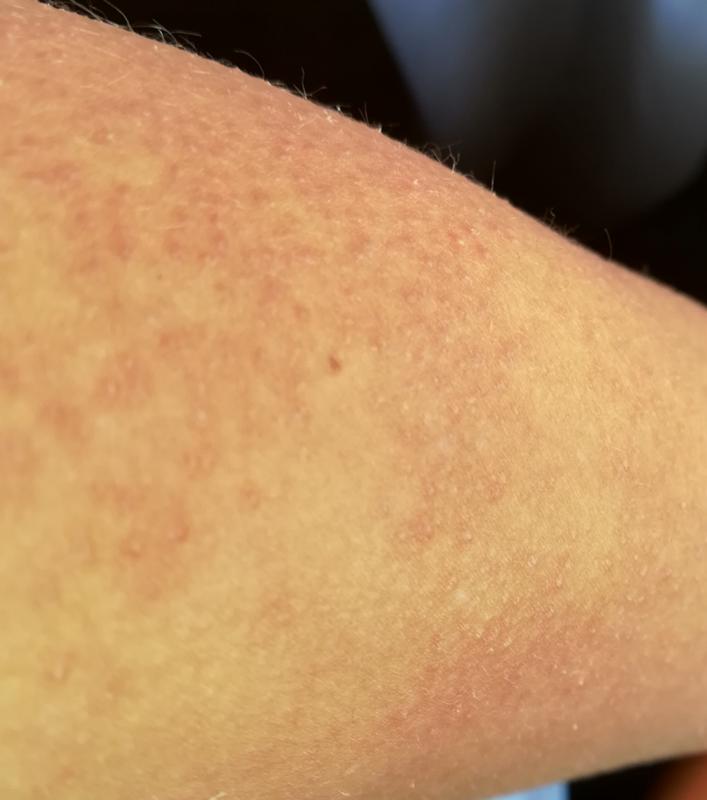
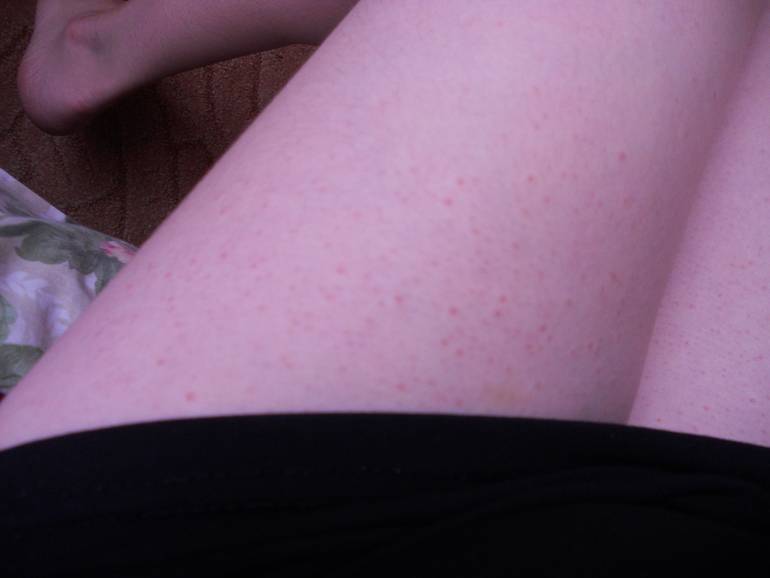
Эффект клубничных ног и как с ним бороться
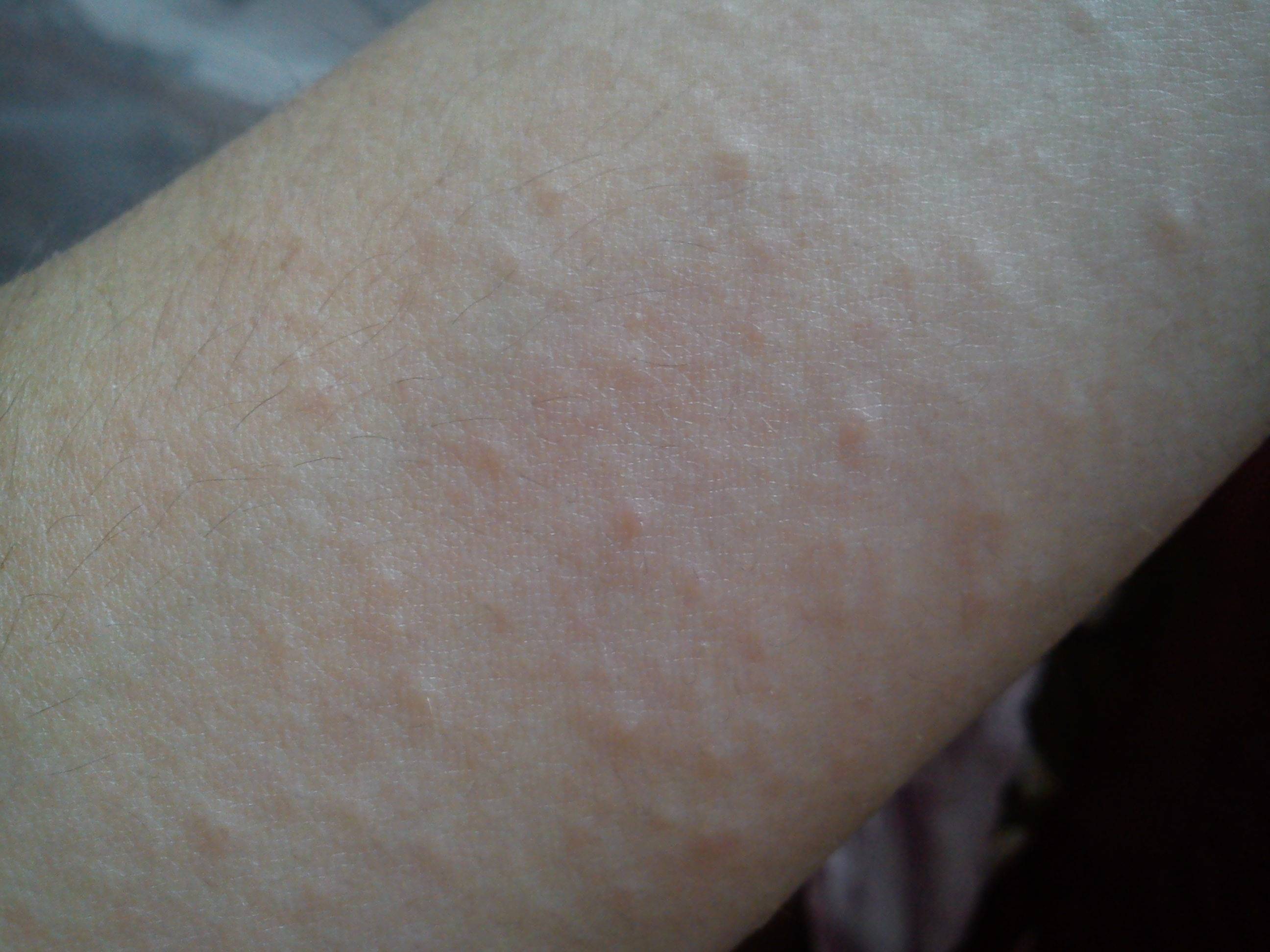
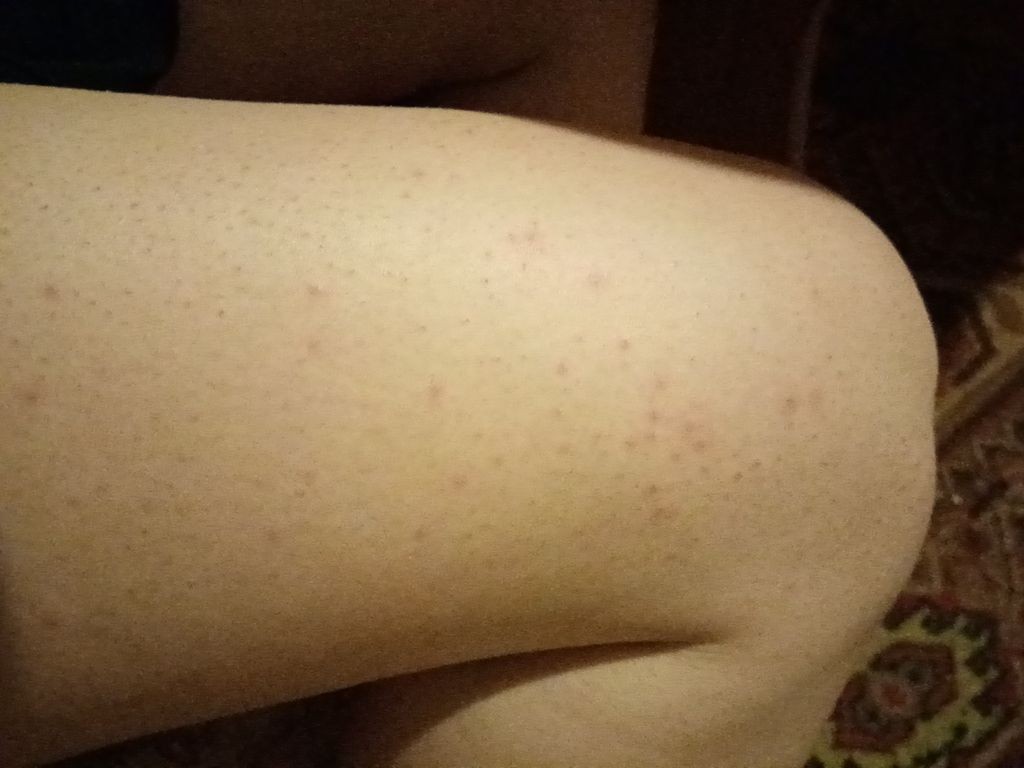
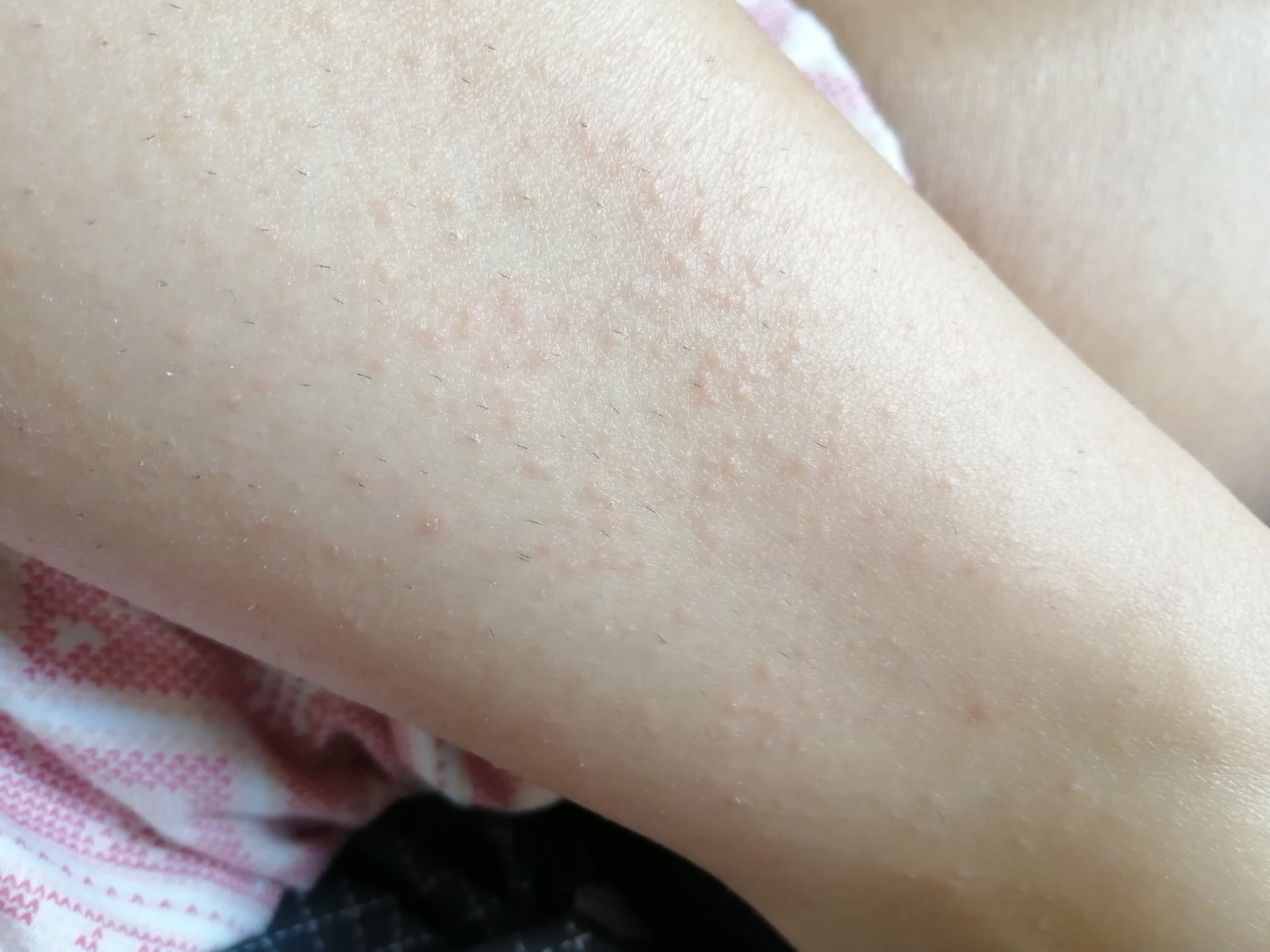
Если мы посмотрим на эти точечные образования под увеличением, то заметим некоторое уплотнение и закупорку пор.
Внешне эта картина очень напоминает поверхность клубники – маленькие зернышки в отверстиях. За счет этого этот симптом приобрел в некотором роде «вкусное» наименование – клубничные ноги.
Цвет этих элементов широко варьируется в зависимости от кожной пигментации: от розоватых до черных.
Если перейти на медицинские термины, то это не что иное, как камедоны – закупоренные поры, содержащие кератиновые чешуйки, кожное сало, остатки волоса.
При взаимодействии с воздухом жир окисляется, приобретая темный окрас, что мы и наблюдаем в виде темных точечных структур.
Иногда возможно присоединение бактерий с развитием воспалительной реакции.
Однако, несмотря на одинаковое визуальное проявление, причины могут быть довольно разными.
Бритва
Здесь имеется в виду не просто лезвие, а тупой инструмент, пренебрежение к использованию специальных кремов и увлажняющих веществ. Другими словами, ошибочная техника.
В итоге происходит травмирование верхней части волосяного устья с последующей воспалительной реакцией.
Этот же механизм ведет и к вросшим волосам с такой же симптоматикой. Поврежденное отверстие заполняется вышеупомянутыми продуктами обмена с развитием «ягодной» картины.
Кстати, непрофессиональная техника восковой депиляции точно также нарушает структуру волосяной поры с аналогичным итогом.
Если присоединяется инфекционный возбудитель (грибы, бактерии), то к вышеуказанным проявлениям добавляется зуд, боль, отечность, гной. Все это носит название фолликулита.
Структура пор
Другой виновник событий может совсем не зависеть от нас – расширенные и забитые поры: открытые комедоны, которые, окисляясь, приобретают темный оттенок.
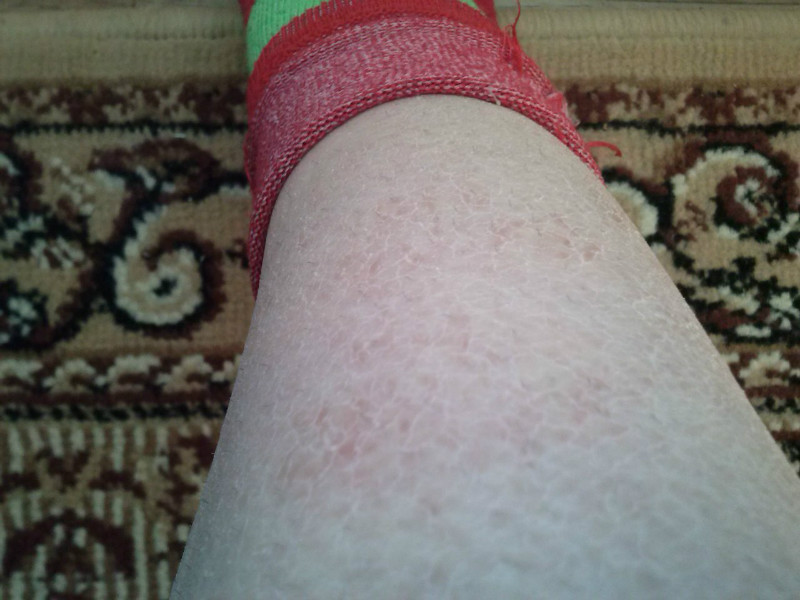
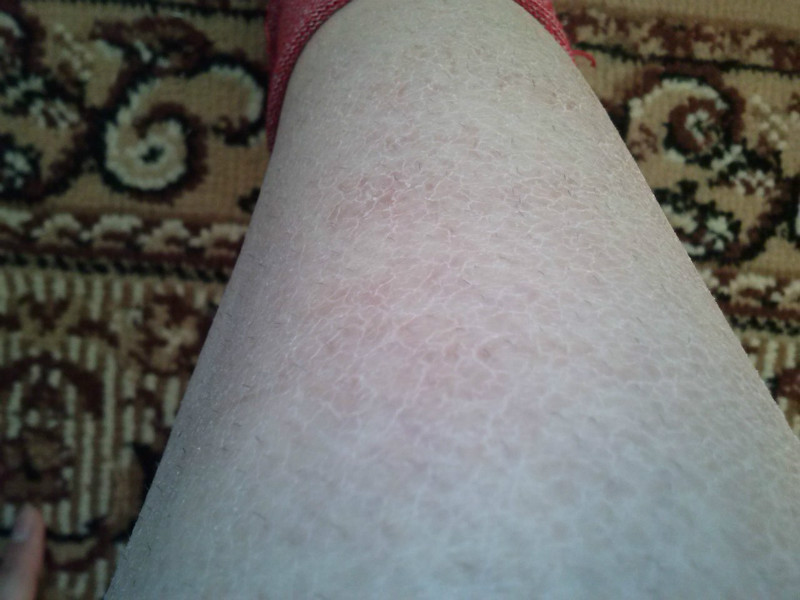
Еще одно состояние, трактуемое докторами в качестве вариаций нормальной кожи, называют фолликулярным кератозом.
В народе этот термин больше как «гусиная или куриная кожа».
Здесь вообще все неясно: никто толком не знает, откуда это берется. Известно только, что сухость усугубляет внешние атрибуты. По сведениям некоторых медиков это может быть результатом наследственности или формой аллергии.
Часто встречается у деток на ручках и щечках. После 30 лет состояние сглаживается.
Средства для загара
Средства для искусственного загара могут приводить к уже описанной картине.
При пигментировании эпидермиса расширенные поры могут поглощать большее количество красящих субстанций, что, в итоге, приводит к выделяющимся образованиям.
Как избавиться от клубничных ног
Прежде всего, важно провести приблизительную диагностику. Отследить связь проблемы с различными описанными воздействиями.. Что привело к недугу? Ошибочная методика борьбы с растительностью, ваша «естественная» кожа с детства или присоединившаяся инфекция?
Что привело к недугу? Ошибочная методика борьбы с растительностью, ваша «естественная» кожа с детства или присоединившаяся инфекция?
В первом случае следует усовершенствовать методику сбривания покрова: предварительное смягчение и увлажнение эпидермиса путем принятия душа или ванны, использование масла для бритья и других косметических препаратов.
Всегда направлять движения по ходу роста, после процедуры тщательное смывание всех остатков продуктов, ополаскивание холодной водой для закрытия пор.
Если за проблему ответственность несет восковая терапия, то лучшим способом станет смена этой техники на шугаринг – более щадящий во всех отношениях вариант.
В случае нагноения следует обратиться к врачу за лечением и только потом заняться выбором метода эпиляции.
Оптические методы эпиляции избавляют от необходимости регулярной травматизации, что поможет избавиться от «клубничной» картины. А электроэпиляция окончательно устранит сам источник проблемы.
Для сглаживания косметического недостатка подойдут все средства, которые мы применяем для лечения акне:
- Грамотная эксфолиация при помощи скрабов, АНА, молочной и других кислот. При активном течении воспаления скрабирование нужно отложить.
- Препараты алоэ вера, пантенол, масло чайного дерева и остальные противовоспалительные агенты.
- Домашние средства: сода, овсяные хлопья, сахарный скраб устранят омертвевшие частички с поверхности кожи и визуально осветлят неприятные точки.
Authors:
Medically written and reviewed by: Julia Nicholson, dermatologist, physiotherapist
Опубликовано: Олеся Смагина, помощник директора центров эпиляции «Вселенная красоты»
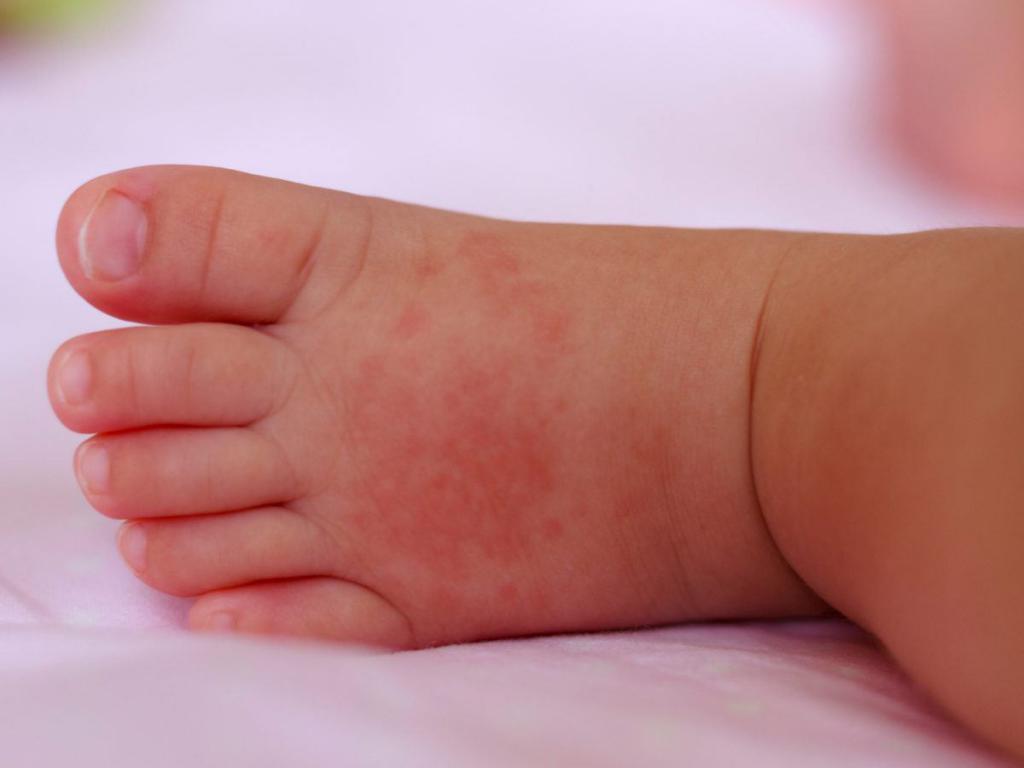
Корь
Корь – это острое инфекционное заболевание, которое вызывается вирусом кори и сопровождается поражением эпителия верхних дыхательных путей и кожных покровов.
Источником заболевания является больной человек, который распространяет вирус воздушно-капельным путем. В редких случаях описан трансплацентарный путь передачи заболевания (от матери к ребенку во время беременности). Привитая или переболевшая женщина передает защитные антитела своему ребенку, поэтому до 3-х месяцев он защищен от кори. Но после этого иммунная защита снижается. Основная профилактика кори это вакцинация.
Корь является одной из основных причин смертности среди детей раннего возраста. Так, в 2015 году в мире было зарегистрировано 134.200 случаев летального исхода заболевания.
При кори дети жалуются на вялость, слабость и снижение аппетита. Может появляться жалоба на отечность век и ощущение «песка в глазах». Температура тела повышается до 39 С°. После этого присоединяются симптомы со стороны верхних дыхательных путей: першение в горле и кашель. Одновременно с появлением сыпи на теле усиливаются симптомы интоксикации и поражения дыхательных путей.
Сыпь представлена макулами и папулами, которые появляются в следующем порядке: лицо, шея, туловище. Затем к ним присоединяются высыпания на руках, ногах. К моменту появления сыпи на нижних конечностях высыпания на лице начинают бледнеть. Одним из характерных симптомов кори являются пятна Коплика-Филатова: мелкие белесоватые пятна с узкой красной каемкой, которые появляются на внутренней поверхности щек.
Для диагностики кори требуется сбор анамнеза и лабораторные исследования. Однако, предварительный диагноз может быть выставлен после осмотра и выявления характерных пятен Коплика-Филатова.
Лечение кори рекомендуется проводить в условиях инфекционного стационара, в отдельном боксе. Режим дня должен быть постельным, а питание полноценным и разнообразным. Специфической терапии для лечения кори не существует, поэтому используется симптоматическая терапия.
Основной способ защиты организма от кори – это вакцинация. Противокоревая вакцина включена в национальные календари прививок многих стран, ее безопасность и эффективность доказана многолетним опытом использования (более 50 лет). Современный опыт показывает, что отказ от иммунизации детей вакциной против кори приводит к вспышкам болезни и увеличивает ее распространенность.
Диагностика и лечение
- Если причиной петехиальной сыпи стала травма, поможет холодный компресс. Он уменьшит воспаление и предотвратит дальнейшее распространение высыпаний. Для этого лед заворачивают в полотенце и прикладывают к пораженной области на 15 минут.
- При инфекционном процессе больным назначают большие дозы антибиотиков с учетом чувствительности выделенных микробов. Проводят противовирусную, иммуностимулирующую, дезинтоксикационную, сенсибилизирующую и симптоматическую терапию.
- Если петехиальная сыпь имеет аллергическое происхождение, устраняют аллерген и проводят десенсибилизацию. При выраженном зуде назначают антигистаминные препараты – «Супрастин», «Зодак», «Зиртек».
- При системных аутоиммунных патологиях назначают десенсибилизирующие препараты, кортикостероиды, сосудоуплотняющие лекарственные средства – «Аскорбиновая кислота», «Кальция хлорид», «Рутин». Курс лечения длительный – 4-8 недель.
- Общеукрепляющая терапия ослабленных больных заключается в назначении витаминов группы К, Р, С, экстракта печени, переливании эритроцитарной массы или крови, введении глобулинов.
Профилактика
Если есть наследственная предрасположенность к развитию заболевания, рекомендуется ежедневно делать несложные упражнения для поддержания периферического кровообращения:
- в положении лежа опереть ноги на стену и держать вертикально 5-10 минут;
- утром после пробуждения «прокрутить велосипед» и сделать махи ногами вправо-влево друг на друга;
- ходить на месте, при этом нельзя отрывать пятки от пола;
- в положении лежа приподнять ноги и вращать ступнями;
- после подъема с кровати сделать десять перекатов с носка на пятку и с пятки на носок.
Каждое упражнение нужно делать ежедневно по 10-15 раз.
Для поддержания нормального тока крови не стоит сидеть нога на ногу. Если работа сидячая, то следует под ноги подкладывать валик и держать их на высоте.
Контрастный душ с утра тонизирует сосуды, но приступать к нему нужно постепенно. Каждый день надо регулировать температуру на 1-2 градуса.
Если появились единичные расширения, предотвратить массовое появление варикоза поможет отказ от соленых продуктов. Стоит ограничить потребление копченостей, маринадов, солений.
Почему возникают аутоиммунные заболевания?
Развитие аутоиммунных заболеваний связано с неадекватной иммунной реакцией организма на собственные ткани. Достоверная причина их появления у детей до конца не выяснена. Ученые предполагают, что пусковые факторы можно разделить на два вида:
- Внешние (экзогенные).
На развитие аутоиммунного процесса в первую очередь влияют инфекционные агенты, в меньшей степени — ультрафиолетовое облучение и радиация. При повреждении тканей организма происходит мутация собственных молекул, из-за чего иммунная система воспринимает их как нечто чужеродное. Результатом иммунной реакции является хроническое воспаление, приводящее к поражению собственных тканей. К другой экзогенной причине относят перекрестный иммунитет, который возникает при схожести болезнетворного микроорганизма со своими клетками, из-за чего иммунная система поражает и патоген, и собственные клеточные структуры. - Внутренние (экзогенные).
В данном случае к развитию аутоиммунных заболеваний приводит передающаяся по наследству генная мутация. Она влияет на антигенную структуру в определенных органах, в результате чего лимфоциты их не могут распознать как собственные (органоспецифическое расстройство). Другой вид мутации нарушает иммунное равновесие, из-за чего иммунитет теряет контроль над собственными агрессивными лимфоцитами, и развивается органонеспецифическая аутоиммунная патология.
Заразна ли крапивница у детей?
Крапивница — аллергическое заболевание. Как любая другая аллергия, она является особенностью организма и не может передаться другому человеку никаким образом. Возникающие высыпания не содержат никаких «возбудителей аллергии». Заразить ей нельзя!
Теоретически возможна следующая ситуация: крапивница у ребенка является не самостоятельным заболеванием, а признаком инфекции. Если он передаст инфекцию другому малышу, реагирующему на нее крапивницей, высыпания появятся и у него. Однако даже в этом случае можно винить родителей ребенка лишь в том, что они принесли в детсад или на игровую площадку инфекцию.

Лечение заболевания
Приступая к терапии этого заболевания, следует помнить, что избавиться навсегда от него не получится. При правильном определении симптомов и лечения нейродермита возможно достижение впечатляющих результатов.
Основные способы терапии:
- диета;
- соблюдение режима дня;
- антигистаминные лекарства;
- витамины и ферментные препараты (при нарушении работы ЖКТ);
- физиотерапия.
Один из методов лечения — гормонотерапия. Прием гормональных средств показан при частых рецидивах. Однако такие медикаменты имеют множество противопоказаний. Мази с содержанием гормонов нельзя наносить на чувствительные участки кожи. Ограничено время применения таких препаратов (не более 5 дней).
Специалисты клиники «ПсорМак» в Москве работают по авторской методике. Врачи назначают мази собственного изготовления с учетом формы заболевания, что обеспечивает эффективность терапии. Методика полностью исключает небезопасное лечение гормонами и ультрафиолетом.
В основе терапии — комплексный подход, предполагающий использование мазей и препаратов на основе лечебных трав, а также иглотерапию. Если к нейродермиту присоединяется грибковая инфекция, врачи назначают антимикотики.
Симптомы и лечение лихорадки Денге
Симптомы опасной патологии
В среднем, первые признаки патологии появляются через 4-10 (до 15) дней инкубации. Симптомы лихорадки Денге обычно продолжаются до недели.
Часто (в половине случаев) патология протекает без проявлений. У многих больных всё начинается с озноба и сыпи, включая появления красных пятен на коже, которые присутствуют около 2-3 дней.
У пациентов с лихорадкой денге часто история жизни или недавнее путешествие связано с регионом, где вирусное заболевание является типичным.
Сыпь является основным симптомом.
Вирус Денге следует подозревать у лиц с высокой температурой тела (40°C), болью в области глазниц, в мышцах и суставах, тошнотой, увеличением лимфатических узлов, рвотой и высыпаниями.
Сопутствующие симптомы могут включать следующее:
- анорексию;
- артралгии: обычно коленных и плечевых суставов;
- боли в горле;
- мигрени;
- легкие геморрагические проявления (например, кровоподтеки, кровотечение из десен, носа и влагалища, красное окрашивание мочи);
- слабость, недомогание и летаргию;
- сыпь на поверхности лица, грудной клетки и сгибательных поверхностях;
- тошноту и рвоту (диарея бывает редко);
- тяжелые миалгии: особенно в нижней части спины, руках и ногах;
- изменение вкуса.
Тяжелая форма заболевания. Начальная фаза аналогична другим вирусным заболеваниям, при которых появляется повышение температура тела.
Через 3-7 дней после появления симптомов или иногда в течение 24 часов появляются признаки потери плазмы (сгущение крови), а также развитие геморрагических признаков, таких как внезапные кровотечение из десен, на коже и желудочно-кишечного тракта. Кровеносные сосуды часто повреждаются и возникают кровоподтёки, а количество тромбообразующих клеток (тромбоцитов) в кровотоке падает.
У больных может быть сильная боль в животе, постоянная рвота с примесями красного цвета, усталость и судороги на фоне высокой температуры (у детей). Следующие 24 часа часто имеют решающее значение. Если в этот период патологию не лечить, геморрагическая лихорадка денге, скорее всего, прогрессирует до шока.
Обычными предвестниками такого состояния являются боли в животе, рвота и беспокойство. У больных также могут быть симптомы, связанные с недостаточностью кровообращения, такие как бледность кожных покровов, частое дыхание и сердцебиение, головокружение и помутнение сознания.
emedicine.medscape.com
www.mayoclinic.org
Лечение болезни у взрослых
В настоящее время не существует специального противовирусного препарата. Достаточно поддержки анальгетиками, замены жидкости и постельного режима. Именно так лечится классическая лихорадка денге.
Ацетаминофен (парацетамол) можно использовать для лечения лихорадки у взрослых и облегчения других симптомов.
Следует избегать применения аспирина, нестероидных противовоспалительных препаратов (НПВП) и кортикостероидов, так как они могут усиливать кровоточивость тканей и вызывать язву желудка и кишечника.
Пероральное (внутрь) восполнение потерь жидкости рекомендуется для пациентов с умеренным обезвоживанием, вызванным высокой температурой и рвотой. Больных, у которых есть симптомы повышенной кровоточивости, следует наблюдать более пристально.
Внутривенное введение жидкости необходимо при следующих признаках:
- изменение психического состояния;
- мало мочи;
- низкое артериальное давление;
- учащенное сердцебиение;
- холодная на ощупь кожа.
Успешное лечение лихорадки Денге в тяжелой форме требует профилактики интоксикации, контроля за кровоизлияниями и обезвоживанием. Если пациенту не становится лучше после переливания плазмы, тогда начинают введение эритроцитарной массы.
Денге во время беременности можно перепутать с преэклампсией. Женщины хорошо реагируют на обычное лечение восполнениями жидкостей, покоем и жаропонижающими средствами.
Специальной диетотерапии не требуется. Больным рекомендуют пить фруктовый сок или воду для предотвращения обезвоживания от лихорадки или рвоты. Возвращение аппетита после перенесенного недуга является признаком выздоровления.
emedicine.medscape.com
https://www.youtube.com/embed
Группы риска
Бывает нейродермит у детей и у взрослых. Обычно первые признаки дерматита возникают у малышей в возрасте от 6 месяцев до 7 лет. Болезнь протекает как пищевая аллергия. С наступлением полового созревания у 60-80% детей нейродермит самостоятельно устраняется, однако кожа по-прежнему остается очень чувствительной.
Нейродермит передается по наследству и носит семейный характер. Если ваши близкие родственники страдают аллергией, то у вас высокий риск появления болезни.
В группе риска находятся люди с патологиями нервной системы и гормональными нарушениями. В этом случае для того, чтобы спровоцировать болезнь, человеку достаточно испытать серьезный стресс.
Согласно статистике, городские жители из-за плохой экологии наиболее подвержены этому дерматологическому недугу, чем те, кто постоянно проживает в сельской местности.
Советы специалиста по лечению заболевания
Лечение недуга предполагает не только активную работу врача, но и соблюдение простых рекомендаций пациентом. Если вы столкнулись с этим заболеванием, следуйте следующим советам:
- увлажняйте кожу для предотвращения трещин;
- оздоравливайте кишечник;
- соблюдайте диету;
- используйте мази на основе лечебных трав для снятия зуда;
- не допускайте появления ран;
- носите одежду из гипоаллергенных материалов;
- посещайте физиотерапевтические процедуры.
Лечение — ответственная задача, с которой вам поможет справиться только квалифицированный врач. Специалисты клиники «ПсорМак» в Москве готовы ответить на волнующие вас вопросы и после детальной диагностики назначить своевременное и эффективное решение. Профессионалы клиники работают по уникальной авторской методике, позволяющей добиться устойчивого результата. Свяжитесь с нами через онлайн чат на сайте или закажите бесплатный обратный звонок. Вы можете также позвонить нам по телефонам 8 (800) 500-49-16, +7 (495) 150-15-14 и записаться на прием в удобное время.
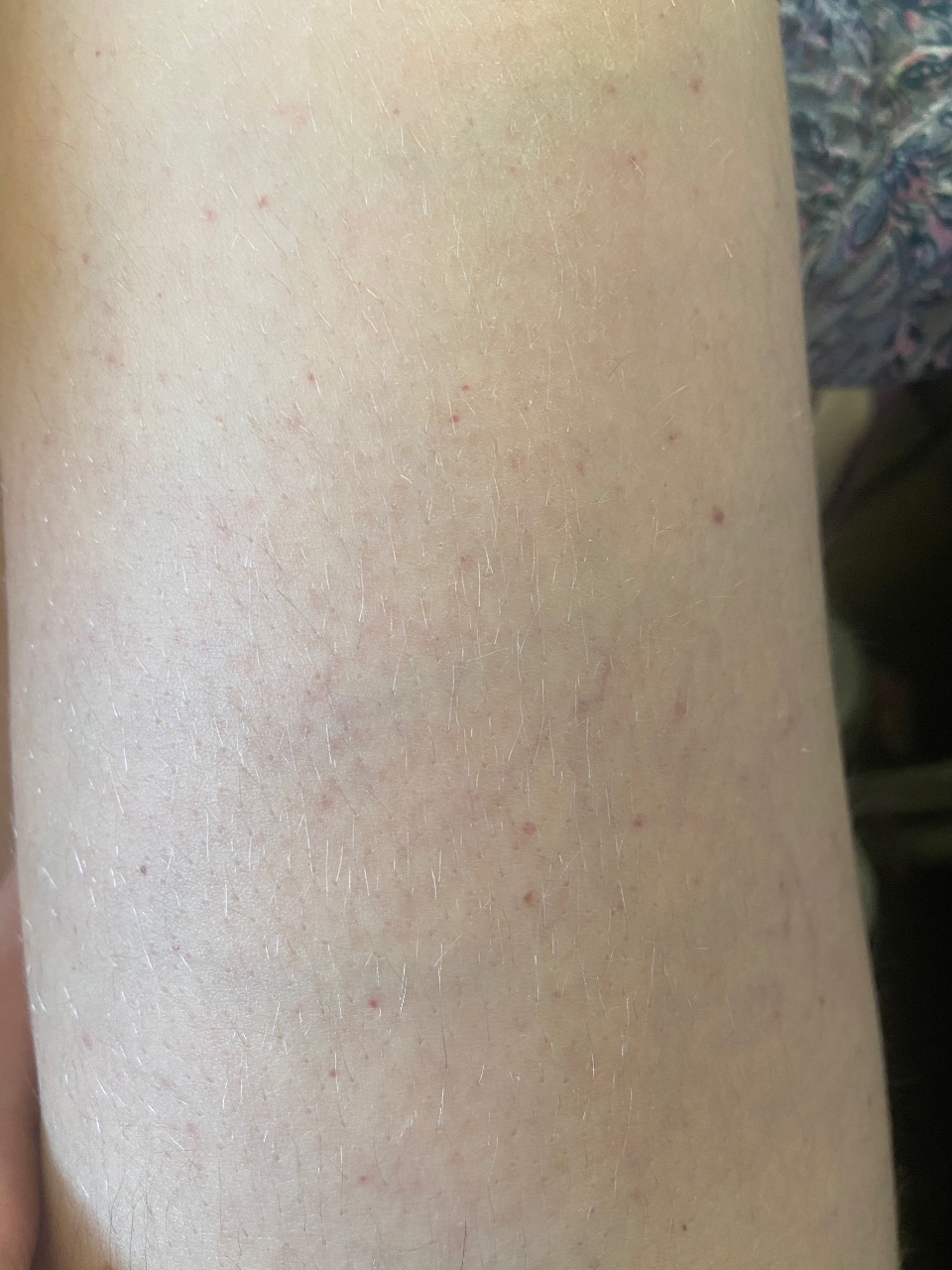
Синяки на ногах
Всем нам знакомые синяки на ногах появляются не только потому, что мы неудачно «обогнули» какой-то угол или упали, но и без видимых на то причин. О причинах появления синяков на ногах можно долго раздумывать, но, если в придачу к синякам, у вас имеются и сосудистые звездочки на ногах, то это уже признаки начинающегося варикоза. Вашим сосудам на ногах требуется помощь специалиста.
Опытный врач-флеболог клиники «МедикСити» поможет разобраться с синяками на ногах и другими проявлениями флебологических заболеваний.
Причины появления синяков на ногах
Синяки на ногах возникают из-за слабости и хрупкости кровеносных сосудов на ногах. Причем у людей более старшего возраста синяки на ногах появляются намного быстрее, чем у детей, а проходят дольше.
Рассмотрим основные причины, приводящие к синякам на ногах:
- начинающееся варикозное расширение вен;
- недостаток витаминов, который сказывается на слабости сосудов на ногах (например, витамин К приводит к увеличению свертываемости крови, витамин Р препятствует образование бляшек в сосудах);
- недостаток микроэлементов, которые отвечают за укрепление стенок кровеносных сосудов, таких как кобальт, селен, кальций;
- врожденное заболевание гемофилией, приводящей к пониженной свертываемости крови;
- применение таких лекарств, как аспирин, кардиомагнил, отвечающих за разжижение вязкости крови;
- использование нестероидных противовоспалительных лекарственных препаратов от артрита, таких как ибупрофен, напроксен, которые усиливают кровотечения;
- заболевания печени, отвечающей за кроветворные функции.
Лечение синяков на ногах
Можно много рассуждать о синяках на ногах, но если эта проблема вас часто беспокоит, то ее нельзя оставлять без внимания.
В нашей клинике удаление сосудистых звездочек и других заболеваний сосудов ног проводится опытными врачами-флебологами, которые в совершенстве владеют всеми современными методиками диагностики и лечения заболеваний сосудов и вен. В многофункциональной клинике «МедикСити» вам помогут быстро и квалифицировано убрать синяки и сосудистые звездочки на ногах!
Отзывы об эффективности нашего лечения помогут вам сделать правильный выбор. Стоимость услуг вас приятно удивит!
Этиология
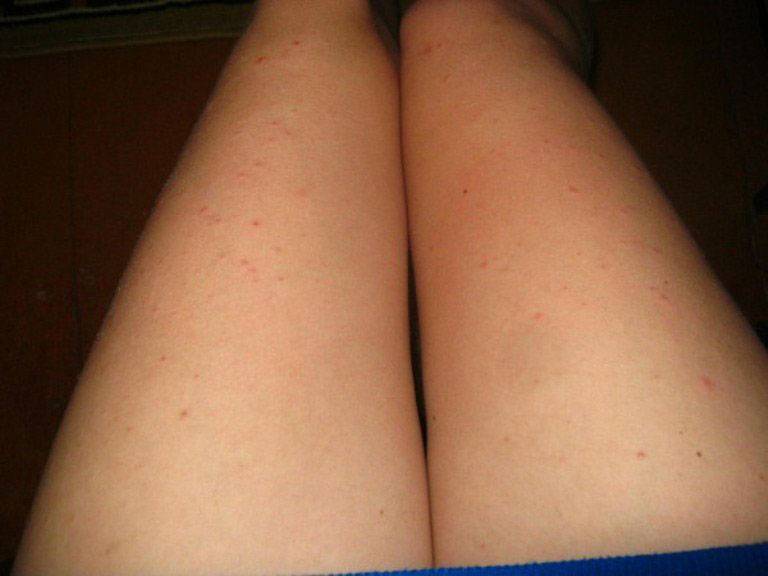
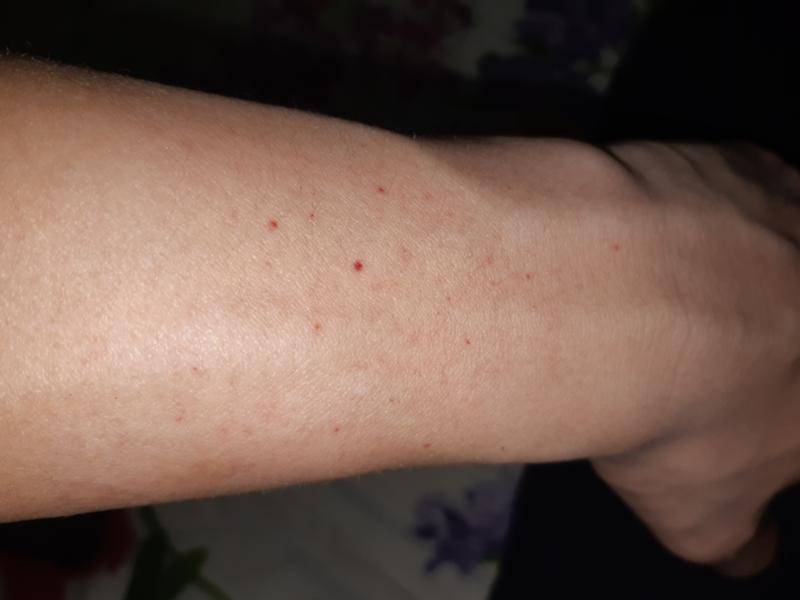
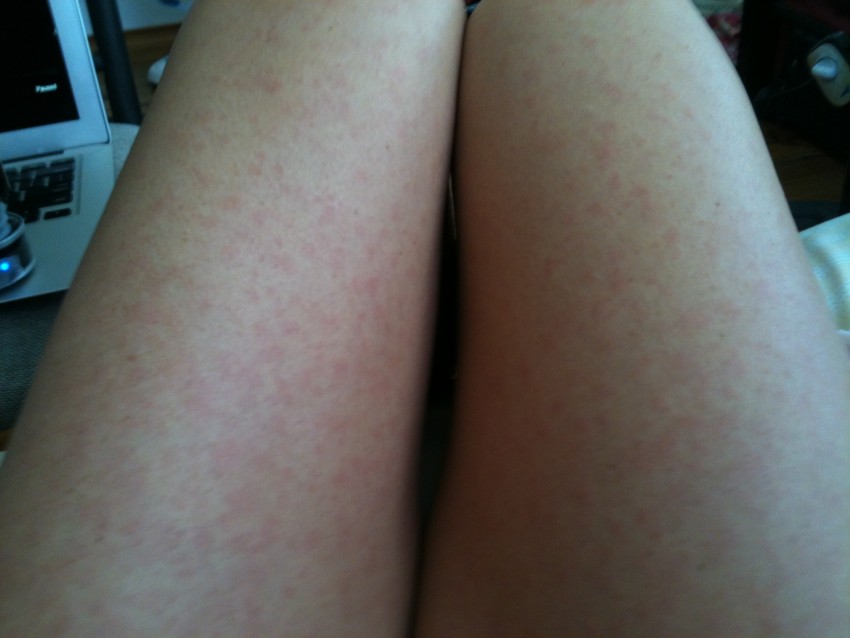
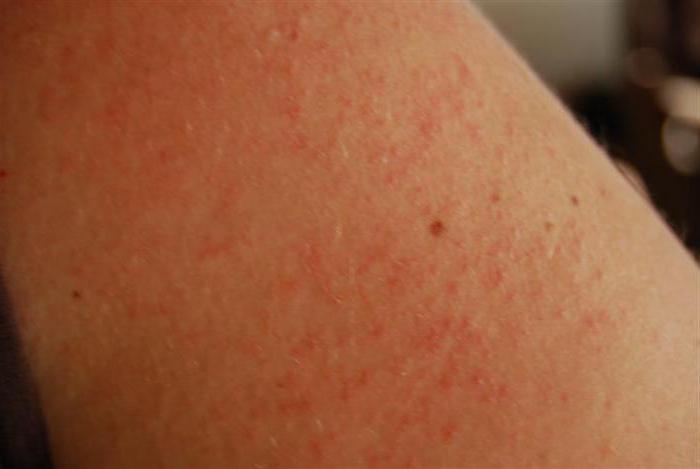
Перед тем, как приступить к лечению петехий, необходимо выявить и исключить причины их появления!
Физиологические причины
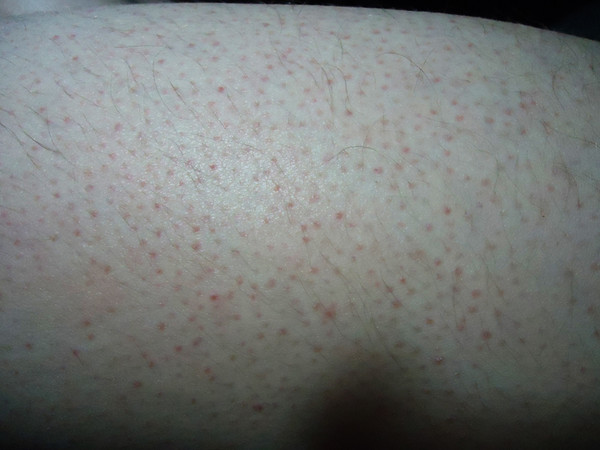
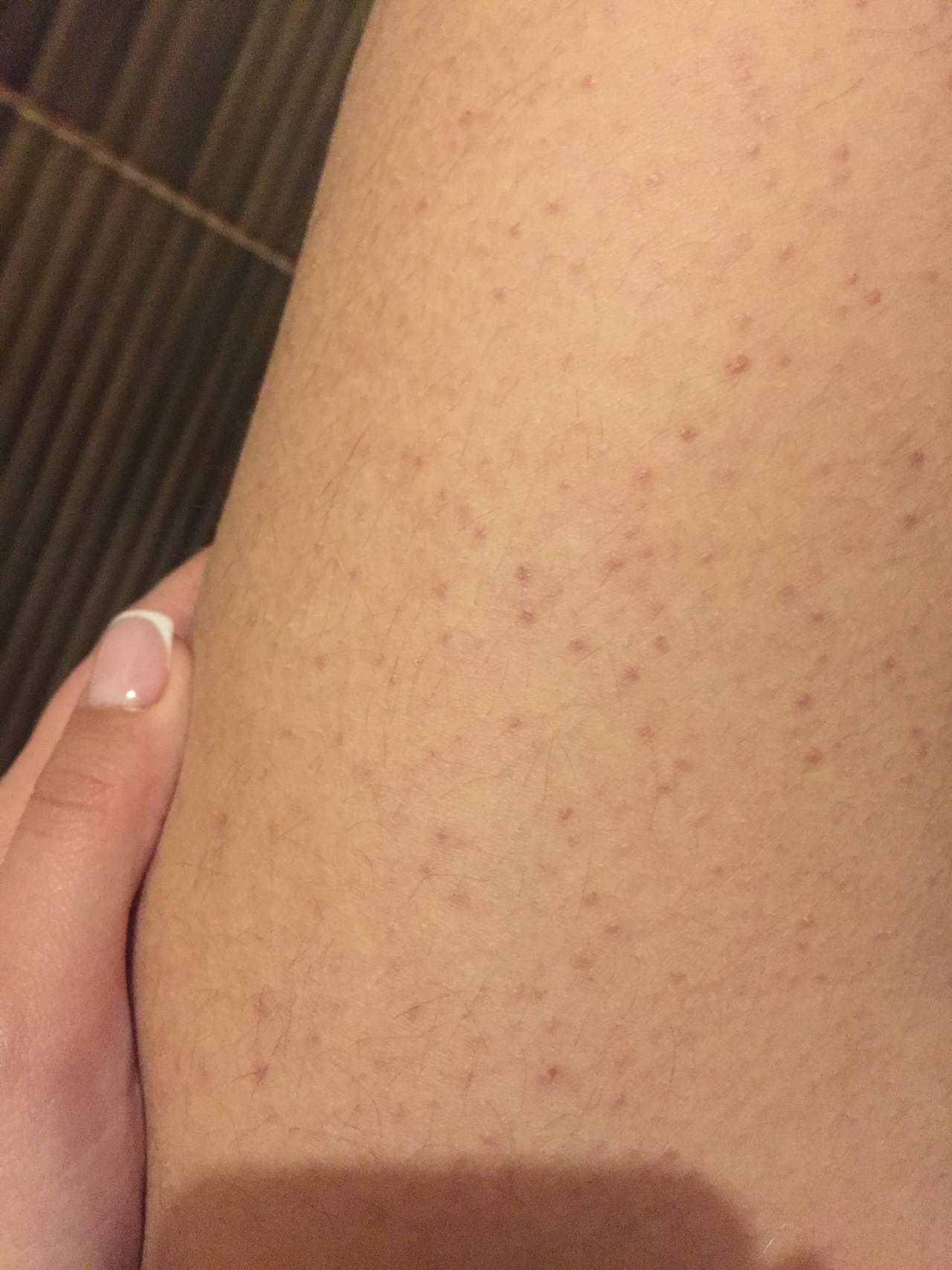
- Наиболее распространенной причиной образования петехиальной сыпи у здоровых людей является травма — сильное физическое воздействие на кожу. Капилляры разрываются, кровь вытекает под кожу. У взрослых петехии чаще образуются после удара, а у детей – во время игр или падения. На слизистой оболочке полости рта геморрагии появляются при употреблении твердой пищи.
- Чрезмерное перенапряжение, возникающее во время приступов кашля, эмоционального плача или рвоты, может привести к разрыву капилляров возле глаз и на других участках лица.
- Нередко петехии можно увидеть после родов у женщины и новорожденного. Сильное перенапряжение и стресс оказывают негативное воздействие на кожу матери и ребенка.
- Единичные петехии появляются во время занятий некоторыми видами спорта — тяжелой атлетикой.
- Тесная и неудобная одежда — причина появления петехий.
- Петехии могут появиться при натягивании жгута или в следствие повышенного давления на мягкие ткани. Точечные геморрагии в таких случаях не представляют особой опасности для здоровья и бесследно исчезают через несколько дней.
- Старение кожи.
Патологические причины
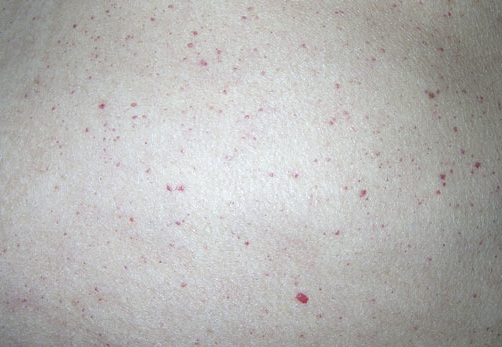
В результате большинства гематологических и аутоиммунных заболеваний нарушаются процессы образования и функционирования тромбоцитов, что клинически проявляется появлением на коже петехий. Диссеминированная внутрисосудистая коагуляция также является причиной геморрагической сыпи бактериального происхождения.
- Аутоиммунные заболевания — СКВ, склеродермия, спондилоартрит, тромбоцитопеническая пурпура, геморрагический васкулит;
примеры петихий при тромбоцитопенической пурпуре, характерной для детей
- Инфекционные болезни — эндокардит, тиф, оспа, сепсис, мононуклеоз, скарлатина, ангина, менингит, цитомегаловирусная инфекция;
- Гиповитаминозы — недостаток витаминов К, С;
- Капилляротоксикоз;
- Гормональная дисфункция — гиперкортицизм;
- Гематологические нарушения – тромбоцитопения и лейкопения;
- Опухоли;
- Наркотики;
- Длительное применение некоторых лекарственных препаратов: антикоагулянтов – «Варфарина», «Гепарина», «Напроксена», «Пенициллина», «Индометацина», «Атропина»;
- Химиотерапия и лучевая терапия;
- Детская цинга развивается при недостаточном уходе, несбалансированном питании и проявляется появлением на коже ротовой полости рассеянных точечных геморрагий.
Профилактика детских заболеваний кожи
Полностью предотвратить появление высыпаний на коже ребёнка практически невозможно, но соблюдение простых правил поможет свести риск развития дерматологических проблем к минимуму.
Как избежать болезней кожи:
- своевременная вакцинация – прививки защищают детей от многих вирусных заболеваний;
- регулярно укреплять иммунитет – закаливание, соблюдение режима дня, правильное питание, занятие спортом;
- соблюдать правила гигиены;
- регулярно проводить влажную уборку, проветривать помещения;
- все ранки и царапины сразу обрабатывать антисептическими средствами;
- дважды в год принимать витаминные комплексы;
- не давать ребёнку антибиотики, другие сильнодействующие препараты без назначения врача;
- регулярно посещать профильных специалистов для профилактического осмотра.
Большинство кожных заболеваний заразны, больных детей следует оградить от общения со здоровыми, посещать школу и садик можно только при наличии справки от дерматолога.
Высыпания на коже могут появиться у каждого ребёнка, задача родителей – вовремя обратиться к дерматологу для выявления причины заболевания, точно выполнять все рекомендации врача, поддерживать чистоту в комнате, соблюдать гигиенические правила.
Профилактика
Предупредить развитие незаживающих язв на ногах можно только своевременным лечением болезней, способствующих нарушению кровообращения нижних конечностей
Важно наладить качественный режим жизни с достаточными физическими нагрузками, сбалансированным питанием и контролем веса. Не стоит забывать о регулярном посещении доктора для контроля состояния пациента
Если имеются предпосылки к образованию варикоза, следует подобрать подходящий компрессионный трикотаж, выбрать удобную обувь, защитную одежду, чтобы предотвратить мелкие травмы. Обязательно соблюдать режим труда и отдыха.
Вопрос – Ответ
Несмотря на обилие информации, многие пациенты до сих пор не могут вовремя определить образование трофических язв и обращаются в кабинет доктора слишком поздно. Мы ответим на ряд самых популярных вопросов об этом заболевании.
Ангелина Б., 68 лет, г. Минск
Применение перекиси водорода возможно при ежедневных обработках и очищения ран перед наложением чистого бинта
Манипуляции важно проводить пару раз в сутки, утром и вечером после душа. Вместо перекиси водорода рекомендуют более щадящий раствор хлоргексидина
Зелёнка – популярное средство в медицинских аптечках россиян. Её также можно использовать при обработках, но наносить её исключительно на края раны, чтобы избежать инфицирования. Мазать саму рану не нужно, такое лечение неэффективно. В случае с трофическими язвами лучше применить мази для лечения конкретно этой патологии.
Вера Борисовна П., 52 года, г. Гродно
Применение инсулина необоснованно. Нет никаких научных данных об эффективности данного препарата на открытых ранах. Кроме того, использование терапевтических средств без назначения доктора способно привести к различным осложнениям и ухудшению состояния пациента.
Виктор С., 62 года, г. Минск
Достаточно подставить ногу под струю чистой воды и подержать в течение пары минут. Иногда рекомендуется использовать брусок хозяйственного мыла, но не каждый способен спокойно перенести эту процедуру. После промывания рану слегка просушивают и обрабатывают антисептиками, а затем накладывают чистую повязку. Подобные обработки проводятся дважды в сутки. Желательно, чтобы пациенту помогал кто-то из близких, чтобы не упустить развитие некроза и загноение.