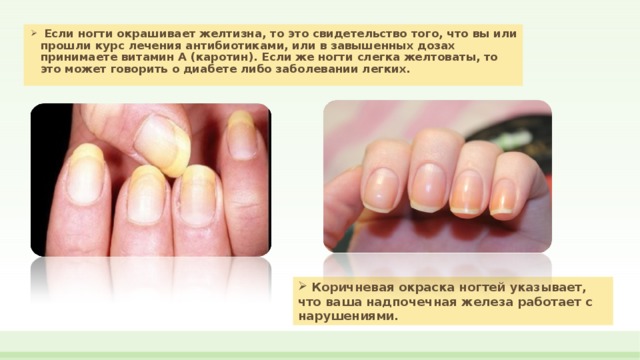
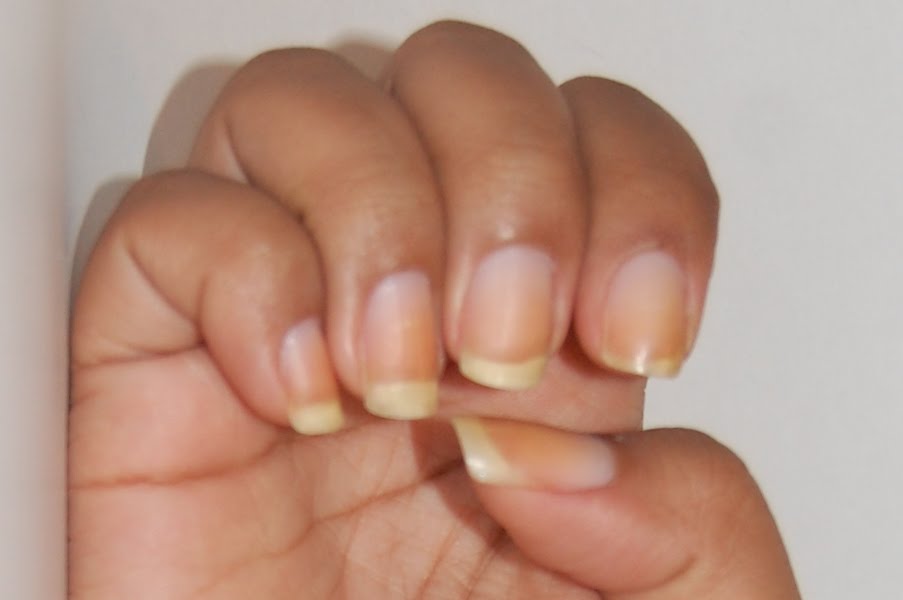
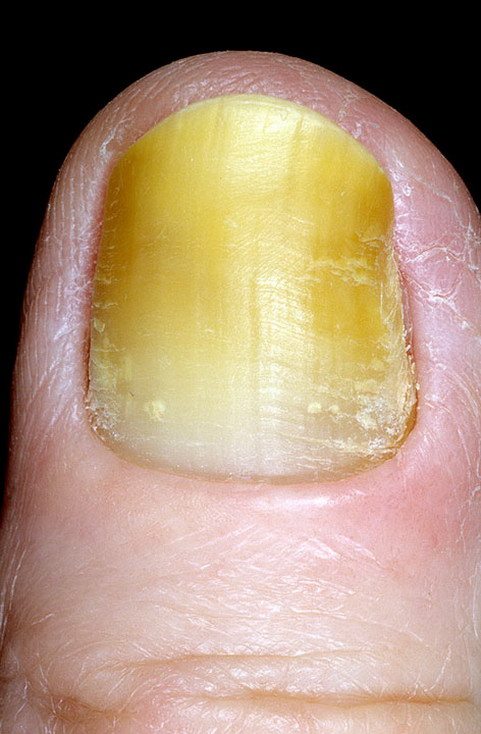
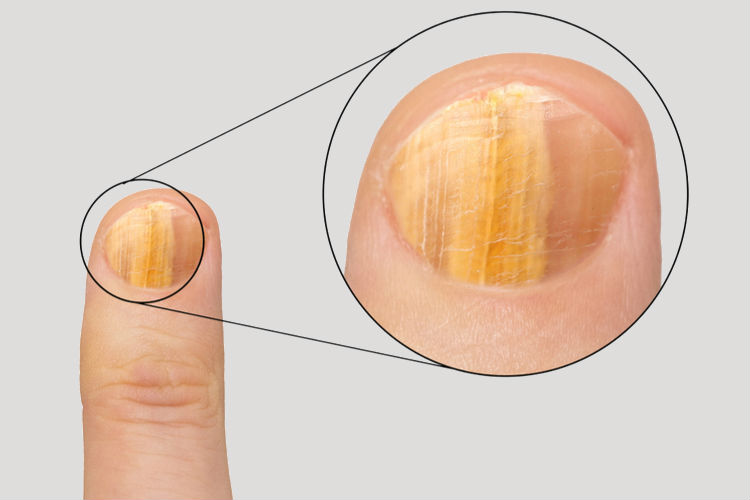
Способы лечения
Только после проведения необходимого обследования специалисту станет понятно, какой способ лечения выбрать и что нужно делать. Например, если причина пожелтения ногтей заключается в проявлении грибка, дерматолог назначит противогрибковые мази и специальные кремы. В том случае если у вас обычный авитаминоз необходимо разбавить рацион фруктами, овощами и периодически пропивать витаминные комплексы. А вот такие заболевания, как сахарный диабет, болезни верхних дыхательных путей, гипотиреоз, желтуха и акромегалии стоит лечить соответствующими медикаментами и только под наблюдением врача.
Но если после обследований серьезных проблем не обнаружено, можно воспользоваться народными методами и применить подручные средства. Так, расслабляющие теплые ванночки на основе лимонного сока могут не только отбелить ногтевую пластину, но и укрепить поверхность. Содовые компрессы также эффективны, для этого нужно смешать одну ложку соды и теплой воды, а получившуюся кашицу нанести на кончики рук примерно на 30 минут, после чего смыть водой. Причем эту процедуру можно сделать перед нанесением лака.
Если вы ленитесь делать ванночки или причина в вашей постоянной занятости можно воспользоваться отбеливающей зубной пастой, которую нужно нанести на ноготки всего на несколько минут. Но если вы любительница приятных ароматов, эфирное масло ароматного чайного дерева идеальный помощник в этом случае. Причем данное средство способно не только отбелить и укрепить ноготь, но и оказывает на кончики пальцев противогрибковое действие.
Симптомы вагинального кандидоза
Классическими признаками вагинального кандидоза являются:
- зуд и жжение во влагалище и в области наружных половых органов;
- специфические выделения, напоминающие творог;
- боли и жжение при мочеиспускании;
- дискомфорт и боль во время полового акта.
Как правило, дискомфорт усиливается во второй половине дня, а у некоторых женщин перед менструацией. Во время гинекологического осмотра врач обнаруживает отечность и покраснение слизистой половых путей, а также специфические белые или желтовато-белые творожистые густые вагинальные выделения.
При осложненном течении заболевания на коже вульвы и слизистых оболочках, задней спайки и перанальной области появляются трещины; при рецидивирующем кандидозном вульвовагините выражены сухость, атрофичность, лихенификация в области поражения, скудные беловатые вагинальные выделения.
Другие причины
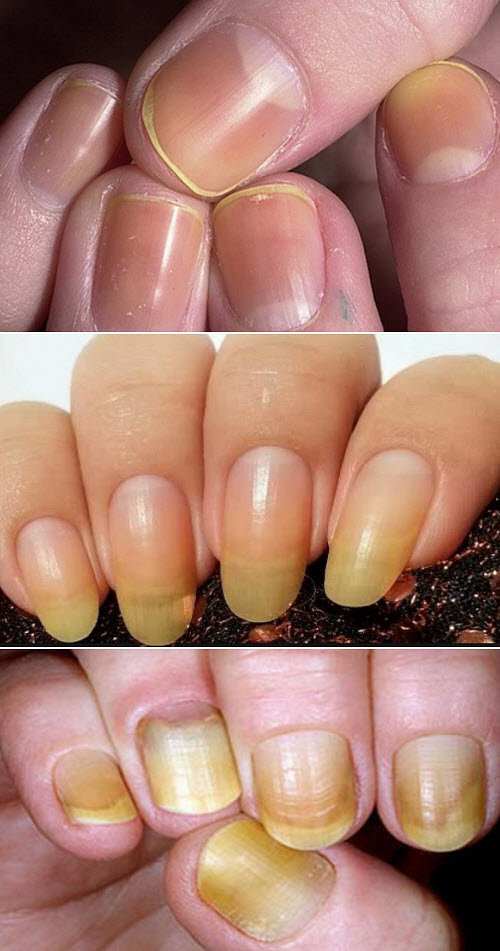
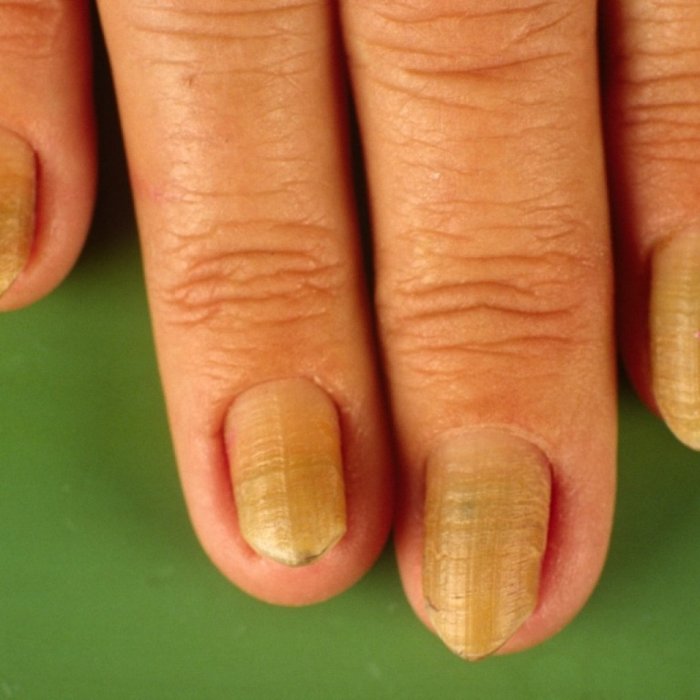
Кроме перечисленных болезней, лаков, возрастных изменений, вредных привычек пожелтение ногтей вызывают:
- прием некоторых лекарств (тетрациклиновые, хинолоновые антибиотики, препараты мышьяка, каротина, акрихина);
- неполноценное питание, недостаток витаминов, минералов;
- воздействие ультрафиолетового излучения или применение автозагара, когда средство попадает на пальцы в область кутикулы;
- генетические особенности, когда у всех в семье ногти с желтым оттенком;
- употребление кофе, крепкого черного чая в больших количествах;
- контакт с моющими, чистящими составами для уборки или мытья посуды без защиты рук перчатками.
Чем опасна желтуха
Желтуха при онкологических заболеваниях свидетельствует о поздней стадии развития опухоли. В таких случаях возможности лечения существенно ограничены.
Сама по себе механическая желтуха представляет смертельную опасность. При поступлении желчи в кровь она насыщается билирубином.
В норме он выводится вместе с желчью в 12-перстную кишку и далее эвакуируется естественным образом через тонкий и толстый кишечник.
Когда поступление желчи в 12-перстную кишку нарушается, билирубин вместе с желчью попадает в кровь.
Это очень опасно, поскольку билирубин — токсичное вещество, по существу яд. Его максимальное содержание в крови не должно превышать 20 — 21 мкмоль/л. В случае механической желтухи его концентрация возрастает до сотен мкмоль/л.
Это приводит к тотальному отравлению организма, нарушению практически всех жизненно важных биохимических процессов и может за короткое время привести к смерти.
Поэтому первое, что должен сделать врач в случае механической желтухи — это любыми средствами снизить концентрацию билирубина в крови ниже критического уровня.
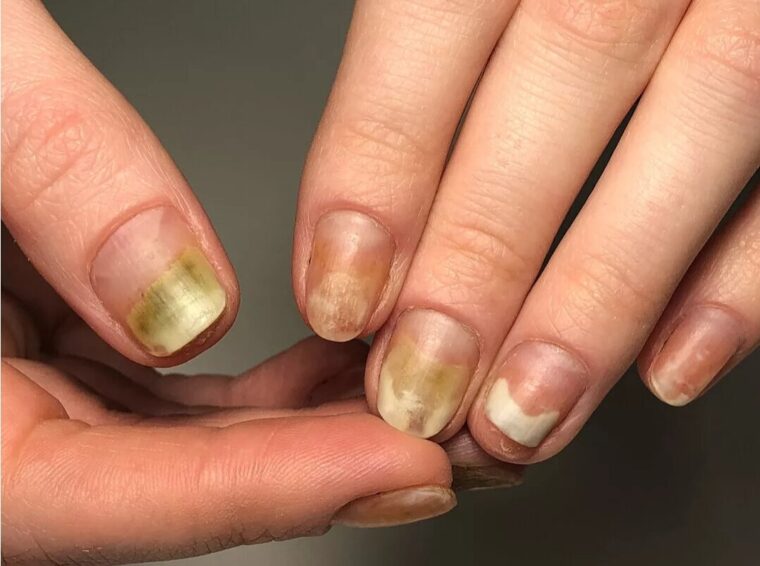
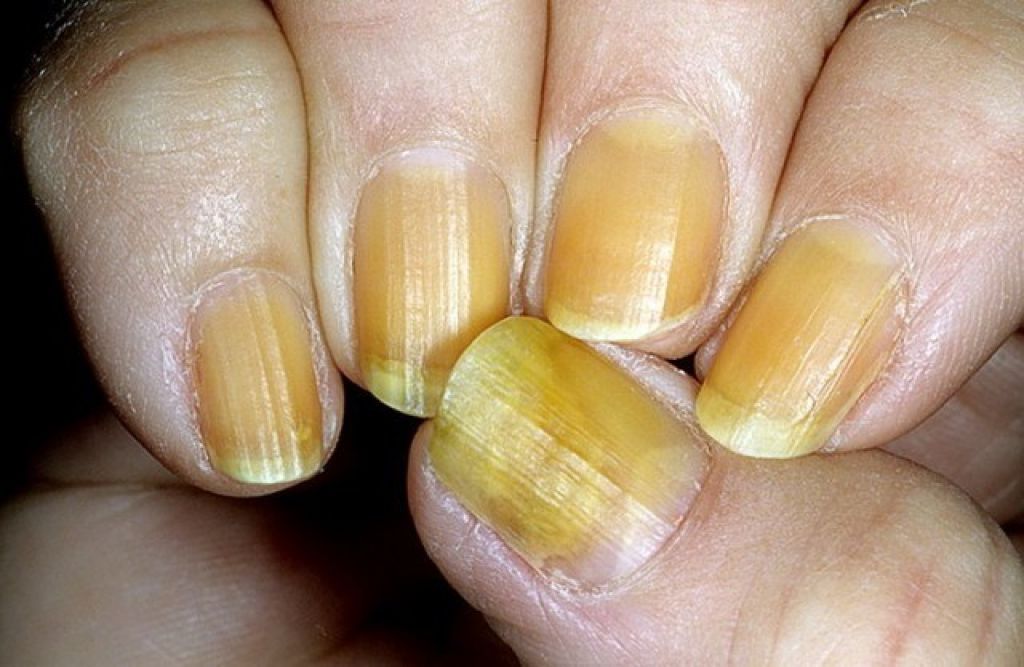
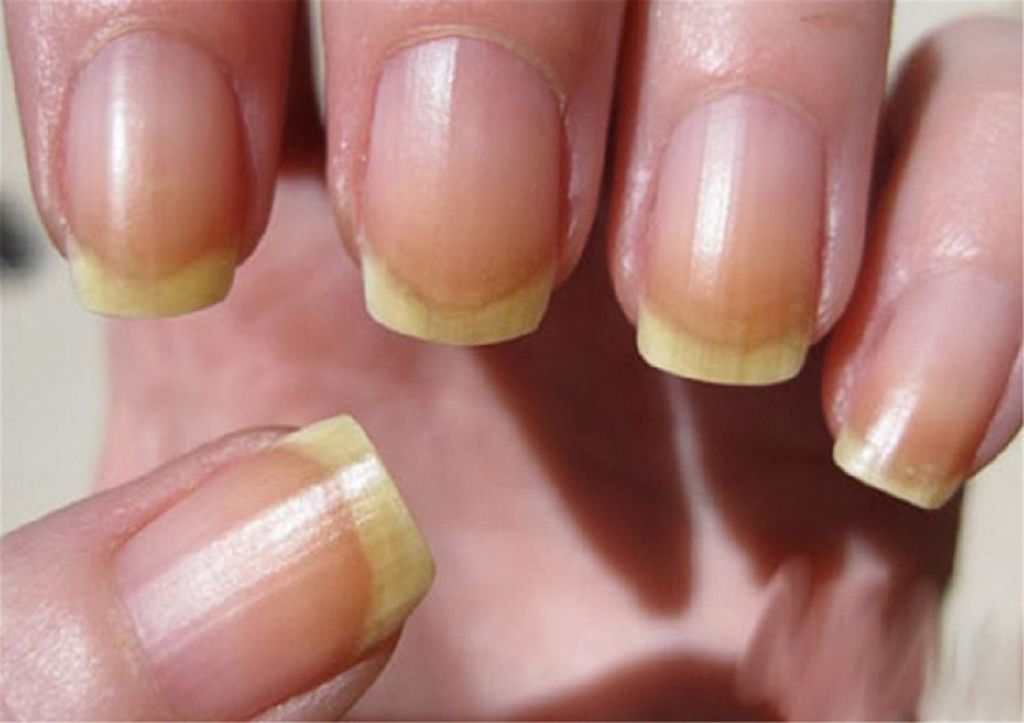
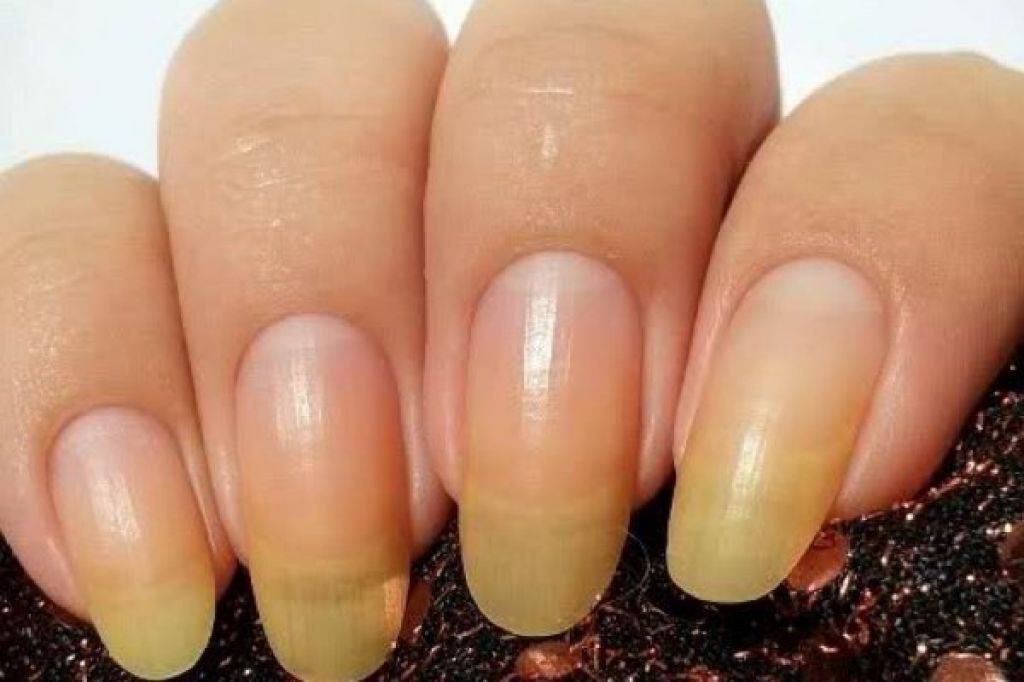
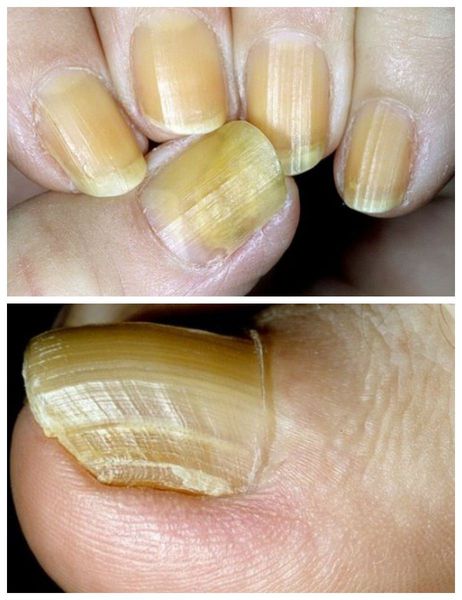
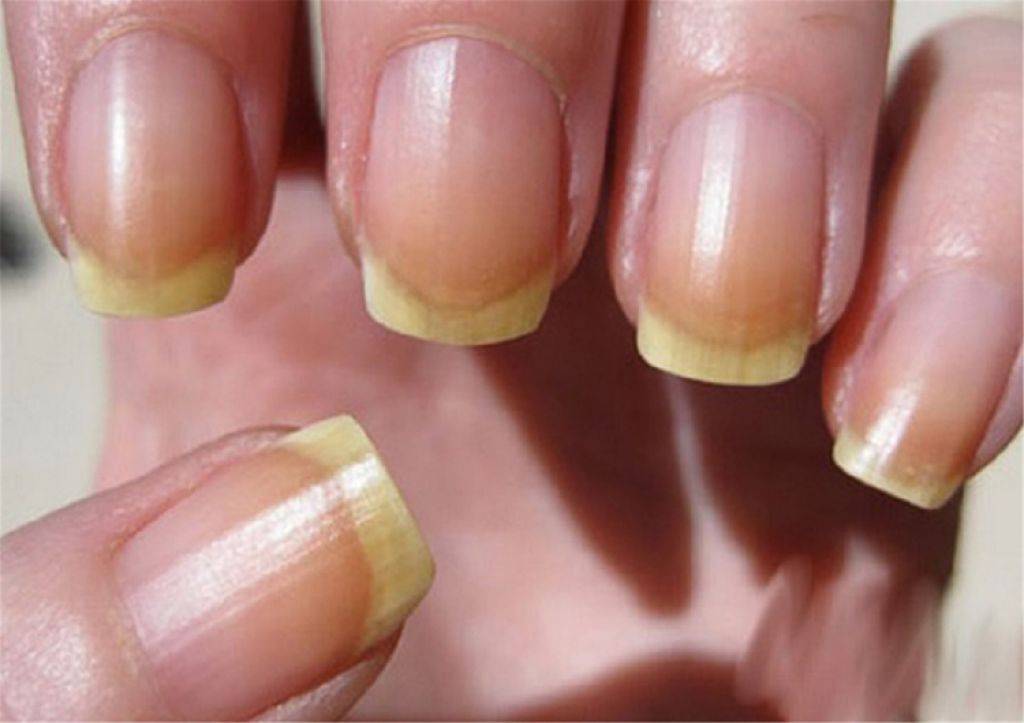
Основные причины изменения цвета ногтевой пластины
Прежде чем приступить к лечению желтых ноготков стоит определить причину. Причем в данном случае не стоит думать, что, только внешние факторы могут привести к пожелтению ногтей, чаще всего желтеют ногти на руках из-за внутренних проблем и физиологических изменений в организме.
Внешние факторы:
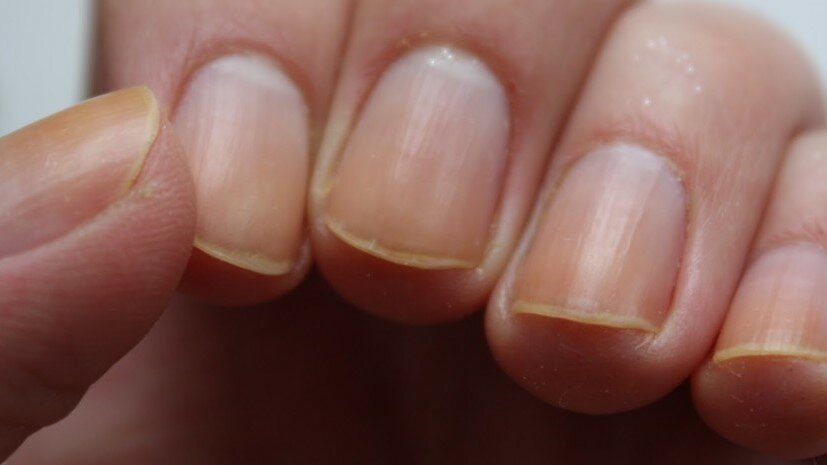
Несоблюдение основных правил маникюрной процедуры. Если учитывать мнение нейл-специалистов, данная причина считается самой распространенной, ведь в состав декоративного лака входит огромное количество химических веществ, которые приводят к изменению цвета ногтя. Именно поэтому перед нанесением цветного лака необходимо покрыть ногтевую пластину прозрачным средством или использовать специальную основу под маникюр.
- Воздействие моющих средств. Еще одна распространенная причина, по которой ногти приобретают неприятный цвет. В данном случае чтобы избежать таких последствий достаточно всю повседневную работу делать в обычных резиновых перчатках, причем не только мыть посуду, но и заниматься уборкой. К тому же практически все моющие и чистящие средства вымывают все витамины и полезные вещества, находящиеся в ноготках и коже рук. А это, в свою очередь, приводит к ослаблению ногтевой пластины и делает ее хрупкой, и слабой.
- Влияние ультрафиолетовых лучей. Если к концу лета вы заметили, что ноготки немного пожелтели, а после посещения солярия ваш маникюр приобрел желтоватый оттенок, следует знать, что вам лучше защитить себя от палящих солнечных лучей и немного сократить количество посещений солярия. Соблюдение таких простых рекомендаций приведет к быстрому восстановлению ногтей и их естественному отбеливанию.
Внутренние факторы:
- Злоупотребление кофе с крепким черным чаем. С первого взгляда эти безобидные напитки тоже могут стать одной из причин пожелтения ноготков, но только в том случае если вы слишком часто их пьете. Чтобы этого избежать, необходимо немного ограничить себя в употребление напитков или делать кофе более легким, а черный чай заменить зеленым или белым.
- Курение. Самая распространенная причина, по которой могут пожелтеть не только ногти, но и кончики пальцев.
- Нехватка витаминов. В современном мире наличие авитаминоза и дефицит микроэлементов достаточно распространенная проблема, которая может стать причиной внешнего изменения ногтей. Чтобы этого избежать необходимо, ввести продукты, обогащенные витаминами и другими полезными веществами. Например, ежедневно употреблять молочные продукты, свежие овощи, фрукты и не стоит забывать о морепродуктах.
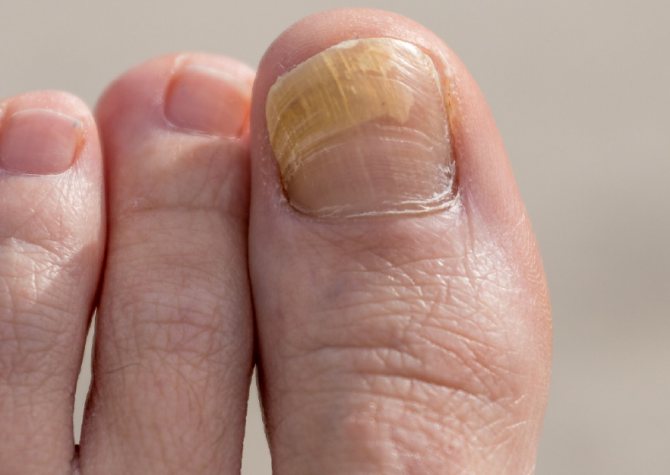
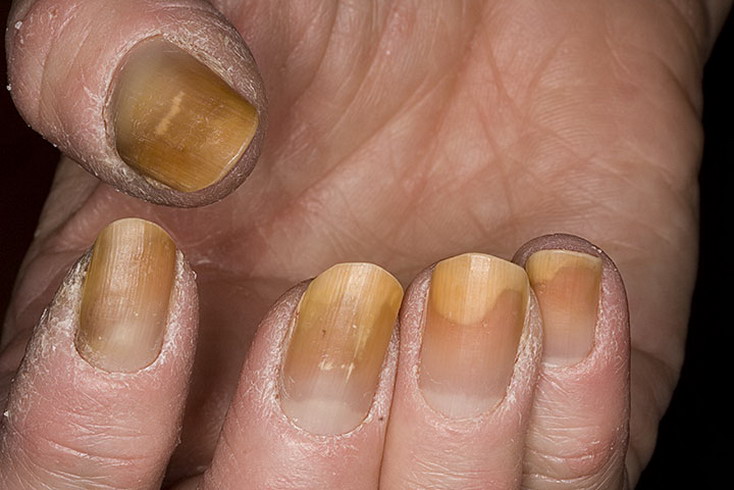
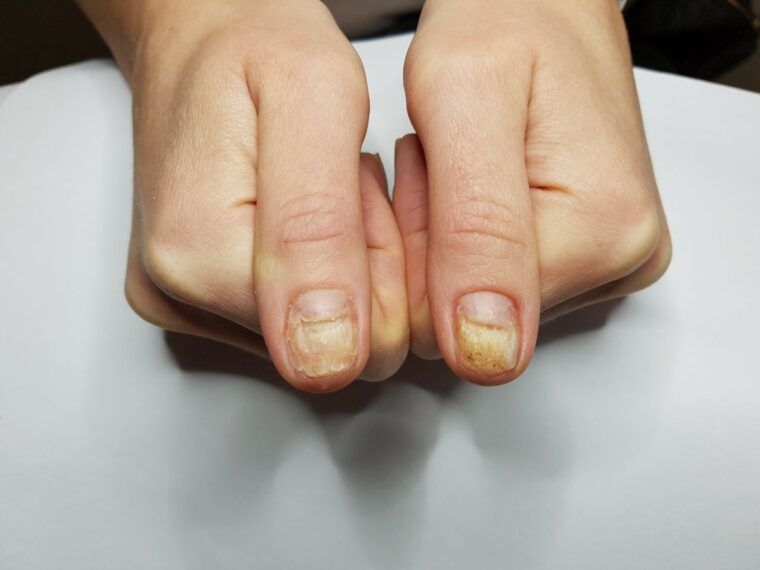
- Грибковые заболевания. Многие не знают, что грибковые инфекции вырабатывают пигменты, которые постепенно меняют цвет ногтя. Помимо этого, наблюдается расслоение, ноготки становятся ломкими и деформируются.
- Медикаментозные препараты. Длительное применение некоторых лекарств негативно отражается не только на внешнем виде ногтя, но и на организме в целом. К таким лекарствам можно отнести препараты хинолинового ряда, антибиотики и лекарства, содержащие компоненты мышьяка.
- Заболевания серьезного характера. Желтые ноготки могут также стать сигналом проявления серьезного заболевания. Например, болезни печени, почек, верхних дыхательных путей и сердца, а также диабет и нарушение эндокринной системы.
Причины возникновения боли
Связь между заболеваниями ЖКТ и болью в спине можно объяснить такими причинами:
- Язвенная болезнь желудка и двенадцатиперстной кишки. Чаще всего, боль в желудке отдает в спину при пенетрирующей язве желудка. С этой патологией чаще сталкиваются мужчины среднего и пожилого возраста. К предрасполагающим факторам относится нерациональное питание, частое воздействие стрессового фактора, злоупотребление алкоголем. Важную роль в развитии язвенной болезни желудка играет наследственный фактор. Кроме того, спровоцировать развитие язвы желудка может длительное употребление нестероидных противовоспалительных препаратов, Резерпина, глюкокортикостероидов, ацетилсалициловой кислоты, кофеина. В 80% случаев, язва желудка развивается под влиянием бактерии Хеликобактер Пилори, которая в процессе своей жизнедеятельности нарушает защитные механизмы слизистой оболочки желудка и делает её уязвимой перед кислотной средой. При язвенной болезни желудка болевой синдром в области спины чаще локализуется в поясничном или грудном отделе. В отличие от заболеваний позвоночника, при язвенной болезни желудка боль локализуется не только в области спины, но и непосредственно в области расположения желудка. Болевые ощущения возникают через 30-60 минут после приёма пищи, а также в ночное время суток, в промежутке между 23 и 3 часами ночи. Кроме боли в спине, о нарушении функционального состояния желудка говорят такие симптомы, как изжога, отрыжка с привкусом кислого, тошнота, рвота, хронические запоры. Период обострения язвенной болезни желудка приходится на межсезонье.
- Острый холецистит. Острое воспаление желчного пузыря чаще возникает по причине застоя желчи, с последующим образованием камней в желчном пузыре. К второстепенным причинам возникновения острой формы холецистита относится бактериальная инфекция (кишечная палочка, стафилококки и стрептококки). К главным признакам острого холецистита относится острая боль в правом подреберье, а также боль, которая распространяется на подключичную область с правой стороны, плечо, поясницу, лопатку, живот. К дополнительным симптомам данного состояния относится повышенная температура, тошнота, общая слабость. При запущенном течении болезни наблюдается пожелтение кожных покровов, напряжение мышц брюшного пресса. В лабораторных анализах наблюдается ускорение СОЭ. Лечение острого холецистита в 80% случаев проводится хирургическим способом. Если данное состояние протекает в гангренозной или гнойной форме, то выполняется удаление желчного пузыря.
- Хронический панкреатит. При хроническом воспалительном процессе в поджелудочной железе нарушается процесс выработки ферментов, что отражается на общем состоянии человека. Боли в ЖКТ отдающие в спину опоясывающего характера могут сигнализировать о наличии проблем с поджелудочной железой.
Норма
Желтуха возникает из-за того, что нарушился обмен билирубина, его выведение и накопление.
Билирубин имеет свойство образовываться из-за цитохромов, эритроцитов и миоглобина, которые распались.
Билирубин бывает двух форм:
- Несвязный. Он обладает токсичностью, взаимодействует с белком альбумином, переносится в область печени с кровотоком;
- Связный. Клетки, которые находятся в области печени, соединяют билирубин и глюкуроновую кислоту, изменяя его в прямой или связный билирубин. Далее печень образует желчь, где будет находиться билирубин, и он попадает с ней в кишечник. Далее осуществляется вывод билирубина с каловыми массами.
Лечение и профилактика желтизны ногтей
Правильное питание и прием витаминов избавляет от желтизны ногтей
Терапия любых обнаруженных заболеваний внутренних органов и систем проводится только в соответствии с назначениями врача. При авитаминозах и снижении иммунитета всегда рекомендуется прием специальных витаминно-минеральных комплексов, а также особая диета. Стоит употреблять больше продуктов с кальцием, а также пищу, содержащую кремний, железо, серу и витамины групп В и А.
Корректировка диеты нередко помогает быстро решить проблему желтизны ногтей. Но что делать, если причиной неприятности оказался болезнетворный грибок? Лечение проводится под контролем дерматолога и включает таблетки для приема внутрь, лечебные лаки для ногтей, антимикотические кремы и мази. Курс терапии может быть длительным, к тому же понадобится удаление пораженных ногтевых пластин. Новые ногти при успешной терапии будут расти здоровыми, красивыми.
Предупредить пожелтение ноготков в дальнейшем помогут такие рекомендации:
- Выполнять домашнюю работу в перчатках
Работы по дому нужно выполнять в резиновых перчатках
Поменять моющие средства на менее агрессивные
Не курить
Дать ноготкам отдохнуть от лака хотя бы на 2-3 недели, в дальнейшем не носить маникюр дольше 5 дней с отдыхом для ноготков на 1-2 суток
Регулярно делать восстановительные процедуры для ногтей
Отказаться от едких лаков, некачественных средств для снятия лака
Всегда применять базу под декоративное покрытие
Домашние методы отбеливания ногтей
Сделать ноготки красивыми и убрать неэстетичную желтизну помогут домашние рецепты отбеливания ногтевой пластины. Самый распространенный из них – применение сока лимона. Отжав сок, нужно протереть им ноготки, оставив без смывания на 5 минут. В день необходимо делать 1-2 такие процедуры.
Прочие способы отбеливания ногтей в домашних условиях:
Ванночки для ногтей
- Капать по 1-2 капли на ноготки и втирать масло чайного дерева. Также можно добавлять его в любой крем для рук, после чего смазывать проблемные ногти до улучшения состояния.
- Ванночки для ногтей из разведенного в равных пропорциях с водой яблочного уксуса.
Держать ноготки в такой ванночке 15 минут. В день можно делать по 3 процедуры, повторять, пока ногти не отбелятся.
- 2 ложки цветков ромашки залить стаканом кипятка, настоять полчаса. Развести настой водой (половина литра) и делать ванночку в течение 15 минут. Повторять ежедневно, пока ноготки не придут в норму.
- Отбелить ноготки поможет ванночка из морской соли. В литр теплой воды добавить столовую ложку морской соли, капнуть по 3 капли масла эвкалипта, бергамота, сандала. Ванночки с таким раствором придадут ногтям белизну и крепость в короткие сроки – за 5-7 сеансов по одному в день.
В домашних условиях можно пользоваться и косметическими сыворотками, лаками, карандашами с отбеливающим эффектом, которые продаются в любом магазине средств для маникюра. Готовые препараты удобны в применении и вернут белизну в сжатый срок.
Столовую ложку перекиси водорода соединить с 2 ложками соды, перемешать до кашицеобразного состояния. Нанести на ноготки, оставить на 5 минут. Этот способ отбеливания довольно агрессивный, и часто брать его на вооружение не стоит.
Еще несколько советов, как отбелить пожелтевшие ноготки, смотрите даст видео:
https://youtube.com/watch?v=HACZmQsdMFE
Пожелтение ногтей – далеко не всегда сугубо эстетическая проблема, поскольку вызвать ее могут различные болезни внутренних органов. Лучше пройти обследование под контролем специалиста и только потом приступать к лечению – диетой, лекарственными препаратами, народными средствами.
Диагностика постхолицистэктомического синдрома
Сложности в точном определении причин, приведших к развитию ПХЭС, и размытость самого определения синдрома требуют
тщательного обследования пациента. Чтобы правильно выбрать лечение, необходимо четко установить, что привело к
появлению ПХЭС.
Вот почему эффективная диагностика постхолицистэктомического синдрома включает сразу несколько методов:
сбор данных анамнеза – врач внимательно изучает старые медицинские заключения и записи, уделяя пристальное
внимание дооперационной диагностике и протоколу проведенной операции;
клинический осмотр пациента;
лабораторные исследования – клинический и биохимический анализ крови, анализ кала на простейших и яйца глист,
общий анализ мочи;
ультразвуковое исследование;
эндоскопию желчных протоков;
магнитно-резонансная томография или компьютерная томография брюшной полости6.
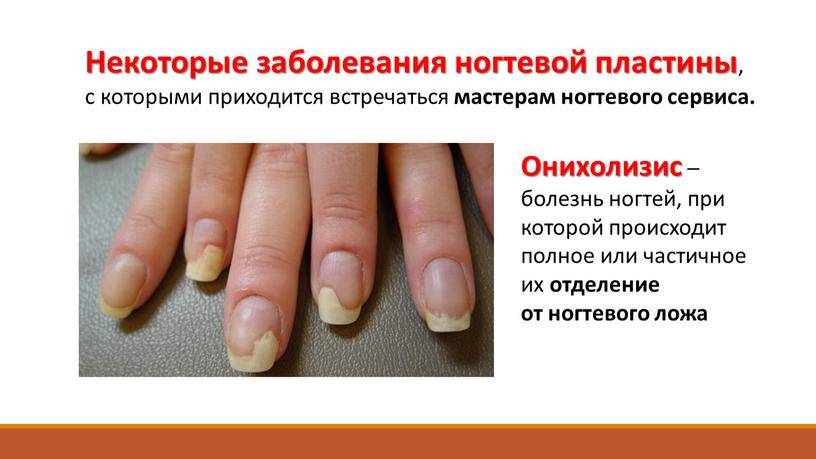
Врожденные ониходистрофии
Врожденные ониходистрофии становятся результатом
произошедших у больного генных мутаций или при наследовании склонности к дистрофии
ногтей от родственников. Они могут проявляться с самого рождения или возникать
под действием травмирующего фактора, воспалительного процесса или развития нарушений
в работе внутренних органов.
Онихомадезис
Онихомадезис – передающаяся по наследству дистрофия ногтей, при
которой происходит отделение ногтевой пластины от ложа в местах ее примыкания к
кожным валикам. Заболевание дебютирует после травмы пальца, а изменения
нарастают остро и с большой скоростью. Кроме отделения ногтя у валиков от ложа
может наблюдаться развитие воспалительного процесса и возникновение болей.
При грамотном лечении удается восстановить функцию матрикса,
после чего отрастает здоровый ноготь. Это не является гарантией отсутствия
рецидивов при повторных травмах. Но если они частые, возможна полная атрофия
ногтевого ложа и потеря ногтя.
Койлонихия
Койлонихия – ониходистрофия, характеризующаяся вдавлением
ногтевой пластины в виде чаши или блюдца. Чаще всего страдают ногти
указательного и среднего пальца, хотя не исключено поражение всех ногтей,
включая стопы.
Пока еще точно причины развития койлонихии до конца не
изучены. Считается, что склонность к развитию подобных нарушений является
генетически детерминированной, а спусковым крючком для их возникновения может
выступить анемия, болезнь Кушинга, тиреотоксикоз, брюшной тиф и некоторые
другие заболевания.
Анонихия
Анонихия – ониходистрофия, проявляющаяся с рождения
отсутствием одного или одновременно нескольких ногтей на пальцах кистей или
стоп. Заболевание встречается редко, но при этом может сопровождаться отклонениями
от нормы в структуре волос, функционировании потовых и сальных желез, а также
другими пороками развития.
Платонихия и микронихия
Платонихией называют утолщение и уплощение ногтя. В результате
ногтевая пластина является полностью плоской, лишенной естественной
дугообразной формы.
Микронихия – ониходистрофия, проявляющаяся укорочением
ногтевых пластин. Чаще всего подобные изменения замечаются на пальцах кистей,
хотя также возможны и на пальцах стоп. Считается, что микронихия также может
сопровождать псориаз.
Ногти Гиппократа
Ногти Гиппократа – генетически обусловленная ониходистрофия,
при которой ногти становятся выпуклыми и увеличиваются в размерах. В результате
пальцы приобретают форму барабанных палочек. При всей грубости ногтей они
отличаются хрупкостью. Также подобное может наблюдаться при хронических
заболеваниях органов дыхания.
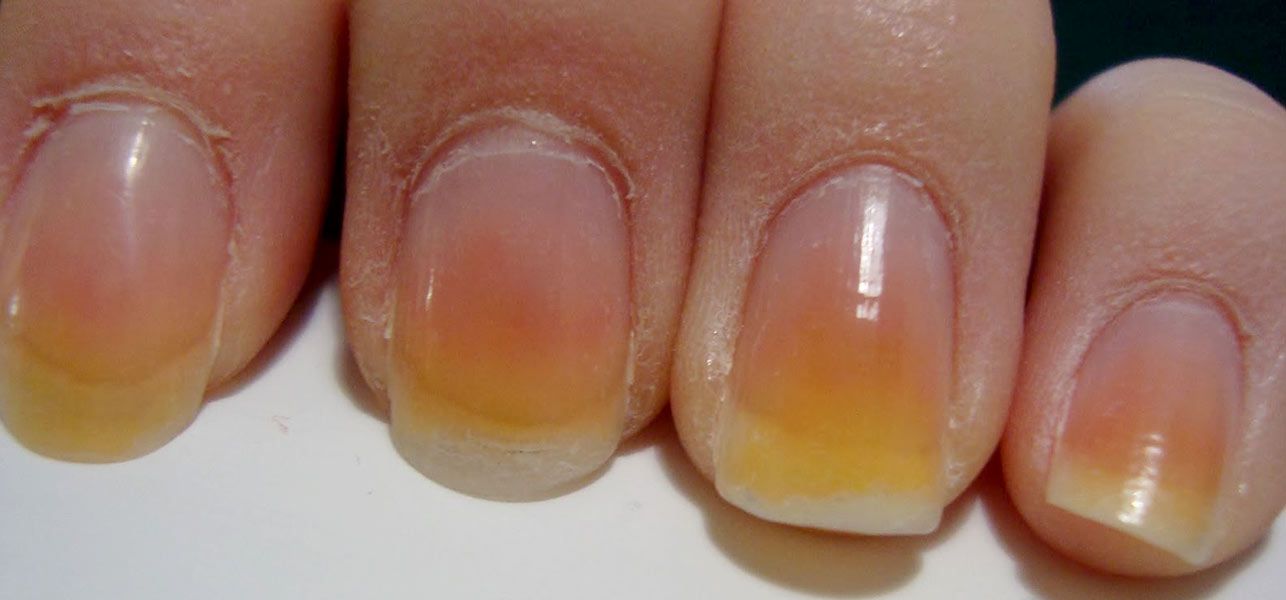
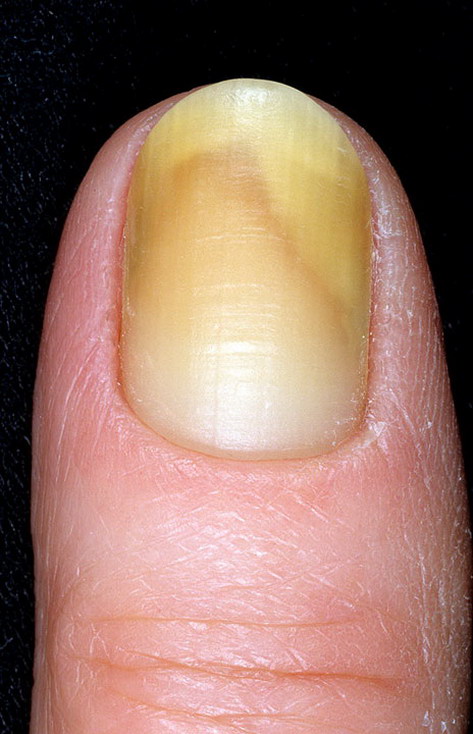
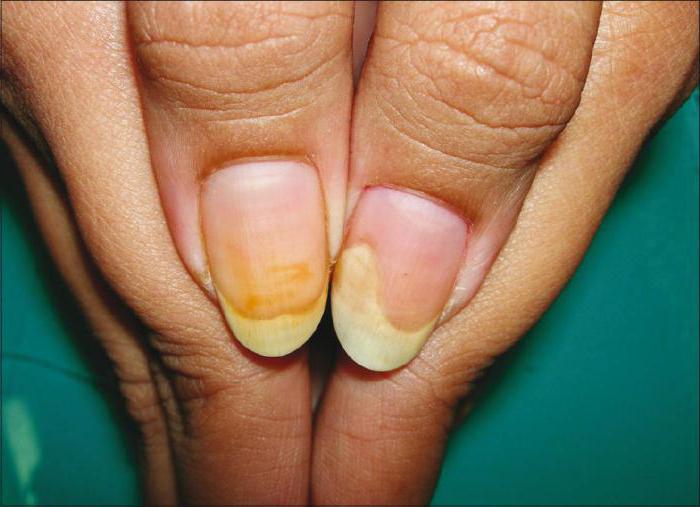
Желтые ладони при желтухе
Желтуха- это заболевание, характеризующееся появлением желтоватого оттенка на кожных покровах и слизистых. Особенно заметны желтые пятна на ладонях, нижней части языка, а также на глазных яблоках.
Чтоб разобраться в причинах возникновения желтухи, следует знать, что пожелтение кожи обусловлено повышением билирубина, который вырабатывается в следствии распада другого компонента крови- гемоглобина. Билирубин делится на два вида:
- непрямой билирубин возникает сразу после процесса распада гемоглобина;
- прямой билирубин вырабатывается печенью после целого ряда биохимических реакций.
Узнав об особенностях выработки билирубина, мы можем перейти к нашему главному вопросу — почему желтеют руки во время желтухи. Прежде всего, следует сказать, что желтуха бывает нескольких видов:
- гемолетическая — болезнь возникает в следствии ускоренного процесса распада гемоглобина. В следствии этого вырабатывается чрезмерное количество непрямого билирубина, которое печень не успевает перерабатывать в прямой;
- печеночная — заболевание, спровоцированное поражением главного фильтра организма- печени. Причин может быть несколько: лекарственное, алкогольное отравление, токсическое воздействие на организм, гепатиты вирусного типа и т.д.;
- холестатическая — заболевание возникает из-за закупоривания желчных проток. Закрытие желчных ходов может возникать при наличии опухоли или камней.
Не пытайтесь лечить желтуху самостоятельно, даже если вы уже встречались с подобным заболеванием. На многих интернет форумах встречается информация о лечении данной болезни мочегонными отварами. Но если желтушная болезнь спровоцирована камнями в желчном пузыре или его путях, подобное лечение усугубит ситуацию в несколько раз.
Что такое билирубин
Билирубин представляет собой физиологический желтый краситель, который является продуктом разложения гемоглобина, содержащегося в старых эритроцитах и некоторых белках, например, в мышечном миоглобине.
Нормальная концентрация билирубина составляет 1 мг / дл или 17 мкмоль / дл. Желтуха проявляется, когда норма превышена в три раза, то есть приблизительно при 3 мг / дл или 50 мкмоль / дл.
Билирубин встречается в сыворотке крови в двух формах (фракциях). Доминантой является несвязанная форма, также называемая свободной или неконъюгированной. Вещество нерастворимо в воде. В крови оно переносится в сочетании с белком альбумином.
В этой форме билирубин достигает печени, где продуцируется его вторая форма – связанный билирубин, то есть конъюгированный с остатками сахара. Благодаря этой комбинации связанная форма растворима в воде. Связанный билирубин выделяется с желчью и, после химических изменений в кишечнике, покидает организм с калом.
Схема образования и вывода билирубина из организма
Когда надо идти к подологу?
Если цвет вдруг начал меняться, нельзя оставлять проблему без внимания. Пожелтение ногтей бывает временным косметическим дефектом, но может говорить о наличии серьезных болезней.
Чтобы разобраться с причинами, нужно:
- посмотреть, каким декоративным лаком, смывкой пользуетесь для маникюра или педикюра;
- проанализировать, какую обувь носите;
- вспомнить, не было ли травм ногтей на протяжении последнего месяца;
- вспомнить, какие новые лекарства принимаете, уточнить побочные действия;
- оценить, какие другие изменения в самочувствии еще появились.
Если выяснить и самому устранить причины трудно, идите к подологу или дерматологу. Чем раньше обратитесь к врачу, тем быстрее восстановятся ногти.
Без специальных анализов, обследования, консультации у профильных специалистов, выявить серьезные нарушения в организме, невозможно. Речь идет об эндокринных расстройствах, проблемах с печенью, желчным пузырем, болезнях сосудов, органов дыхания.
Специалист осмотрит цвет, структуру ногтя, изменение формы. Оценит состояние кутикулы, ногтевых валиков, ложа, кожи на руках и на ногах.
При необходимости назначит:
- общий анализ крови;
- анализ крови на глюкозу;
- исследование на гормоны щитовидной железы;
- биохимический анализ крови на печеночные пробы;
- допплерография сосудов конечностей;
- обследование на выявление болезней легких.
Если ногтевая пластина трескается, крошится, неприятно пахнет, врач возьмет образец измененного ногтя для микроскопического анализа. Ведь такие симптомы говорят о грибковой инфекции.
Причины возникновения заболевания
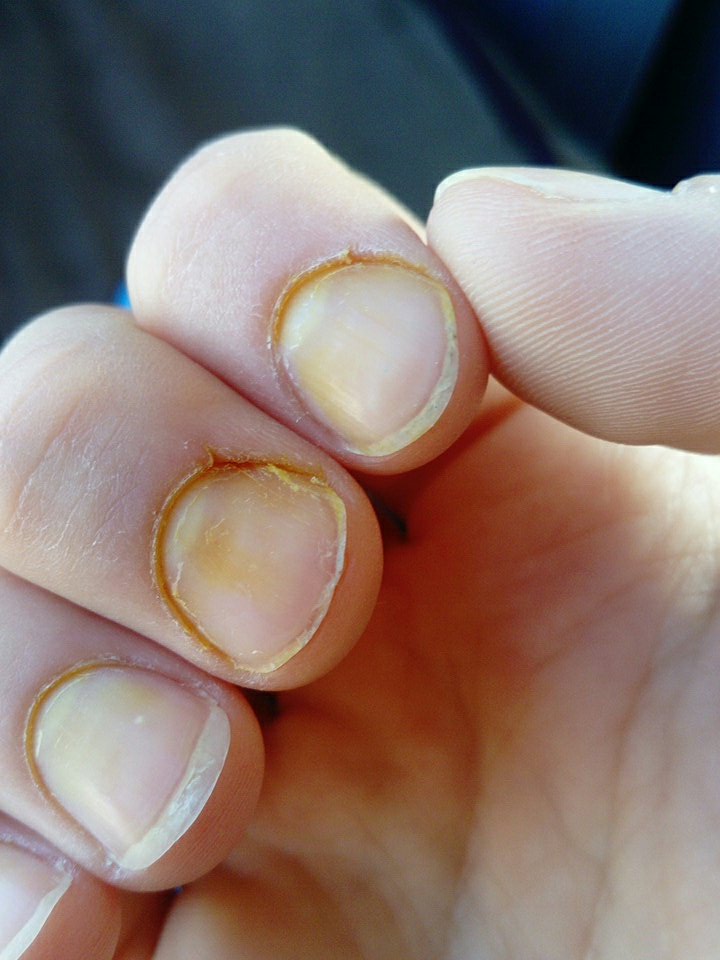
Руки и ногти – зона повышенного риска травматизма. Кожа, окружающая ногтевую пластинку, довольно тонкая, поэтому повредить ее легко. Воспалительный процесс, развивающийся в тканях, – результат травмирования. Женщины страдают паронихией гораздо чаще мужчин, и основная причина этого – маникюр, сделанный инструментами, не подвергшимися стерилизации. В мягкие ткани проникают такие возбудители инфекции как стафилококки, стрептококки, грибки.
Факторы, способные привести к воспалению:
- постоянное механическое воздействие на кисти рук или стопы, работа в условиях повышенных температур;
- частый контакт с агрессивными химическими веществами или холодной водой;
- заусеницы (у детей – привычка грызть ногти и кожу вокруг них);
- травмирование во время маникюра или педикюра;
- наращивание ногтей;
- неграмотный уход за кожей рук, в результате которого появляются трещины;
- слабый иммунитет;
- недостаточная гигиена;
- неподходящая или некачественная обувь, а также пользование чужой обувью;
- тромбоз, тромбофлебит и другие заболевания, при которых нарушается циркуляция крови в стопах;
- нехватка витаминов, неправильное питание;
- стресс;
- болезни эндокринной системы, особенно сахарный диабет.
Профилактические меры
- При проведении традиционной маникюрной процедуры необходимо всегда соблюдать простые правила гигиены. А перед нанесением декоративного лака использовать основу.
- Периодически используйте противогрибковые кремы и оздоровительные ванночки.
- Если вы до сих пор еще курите, стоит избавиться от этой привычки. Лучше полакомиться черным шоколадом и любимыми фруктами.
- Конечно, без лака просто невозможно создать любимый маникюр, но не стоит забывать о здоровье своих ноготков, оставляя их неокрашенными каждые четыре дня.
В результате можно смело сказать, что если ваши ноготки приобрели, желтоватый оттенок не стоит расстраиваться. Ведь благодаря простым методам лечения можно быстро избавиться от этого не эстетического недуга, а соблюдение простых профилактических мер поможет не сталкиваться с желтыми ноготками никогда.
Методы диагностики организма при пожелтении ногтей
Самостоятельно решать проблему дома и без обращения к специалисту можно лишь при ее достоверно известной причине. Но при отсутствии явных предпосылок для данной неприятности лучше посетить врача – дерматолога или терапевта. Доктор назначит специальные анализы и обследования в зависимости от сопутствующих симптомов, и только полная диагностика поможет провести правильное лечение.
Для поиска причины патологии могут быть рекомендованы такие анализы:
Врач выпишет направление на лабораторные исследования
- Общий анализ крови
- Биохимия печени, биохимия общая
- Кровь на RW
- Исследования ногтя на микозы
- Анализ крови на глюкозу
- Анализ крови на гормоны щитовидной железы
По результатам лабораторных исследований доктор направит пациента к узким специалистам – эндокринологу, гастроэнтерологу, гепатологу, инфекционисту, венерологу.
Из инструментальных методов диагностики при наличии проблем со здоровьем ногтей могут понадобиться флюорография, УЗИ внутренних органов, рентгенография легких и другие.
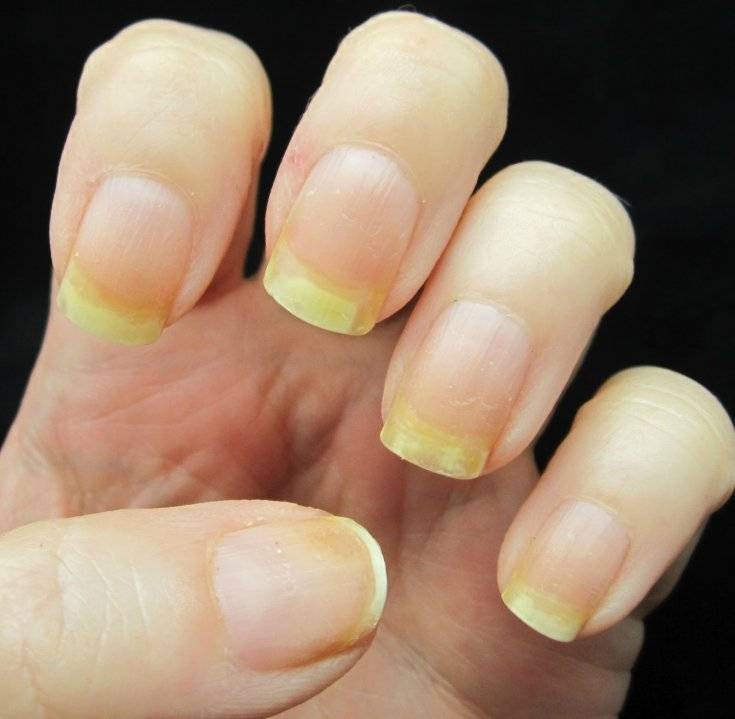
Почему желтеют ногти на руках у женщин после лака
Каждой женщине известна проблема пожелтения ногтей после использования лака. Данный феномен обусловлен содержанием в составе декоративных покрытий вредных веществ. Особенно это касается бюджетной продукции.
Распространённые химические соединения, используемые в производстве лаков:
- Толуол – компонент обеспечивает лёгкое нанесение покрытия, но частое применение провоцирует нарушение работы печени.
- Формальдегидная смола – относится к агрессивным канцерогенам, вещество включают в состав для бальзамирования умерших животных.
- Дибутилфталат – предотвращает образование сколов в лаке, данное соединение может стать причиной рака.
- Камфорное масло – делает покрытие пластичным, улучшает адгезию, но компонент является мощным аллергеном, негативно влияющим к тому же на работу печени.
Основная причина пожелтения ногтей заключается в нарушении работы печени под воздействием токсинов и канцерогенов. После разового применения лака такой эффект может отсутствовать. Но при продолжительном использовании декоративного покрытия пластины желтеют.
Некоторые женщины при создании нейл арта неосознанно допускают ошибки, которые провоцируют данную проблему. Среди распространённых:
- Использование декоративных покрытий низкого качества (их состав содержит вредные вещества).
- Нанесение лака непосредственно на ноготь, а не базу (базовый слой ограничивает проникновение токсинов вглубь ногтевой структуры).
- Применение агрессивных средств для снятия покрытия.
- Злоупотребление гель лаками, шеллаками и пр. декоративной косметикой, содержащей агрессивные химические соединения.
Побочные эффекты таргетной терапии со стороны кожи
Таргетная терапия воздействует на определенные показатели, контролирующие рост раковых клеток. Тем не менее, применяемые при таргетной терапии препараты могут также оказывать влияние на клетки кожи или клетки других тканей организма, провоцируя побочные эффекты. Как правило, проблемы с кожей во время таргетной терапии менее выражены и зависят от типа и дозы препарата. Одним из основных побочных эффектов таргетной терапии со стороны кожи является сыпь, похожая на акне. Среди других частых изменений состояния кожных покровов отмечаются зуд, сухость, чувствительность к солнечному излучению и изменение цвета кожи.
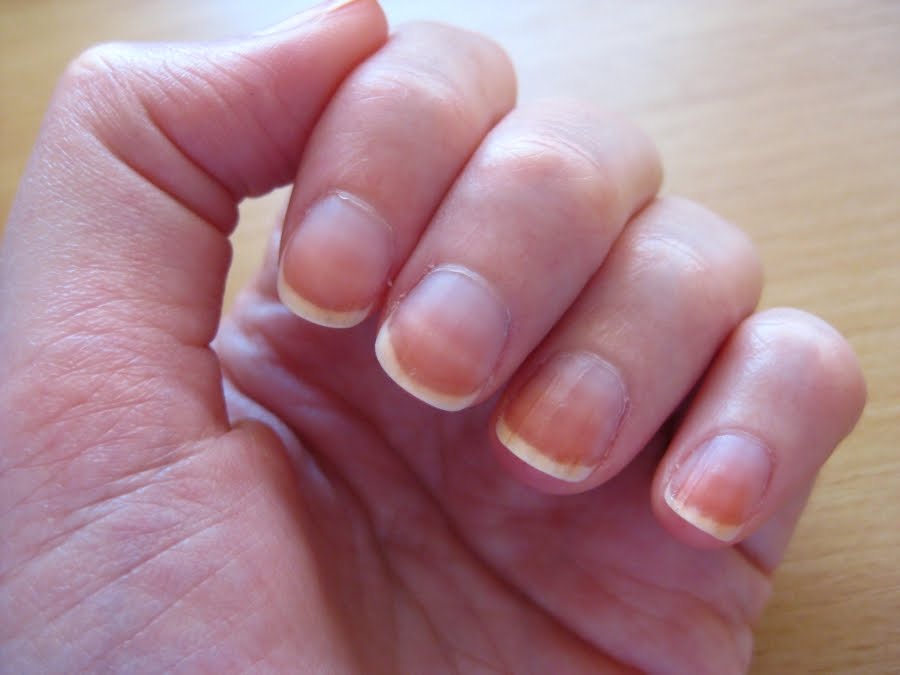
Почему появляются заусенцы и как от них избавиться
Заусенцы придают рукам неухоженный вид, цепляются за одежду, провоцируют появление ранок и нарывов. Эти проблемы вам точно не нужны.
Откуда берутся заусенцы
Главная причина появления заусенцев — это сухость кожи, которая возникает при частом контакте с водой, бытовой химией, бумагой, а также на ветру и морозе. В недостатке влаги может быть виновато и несбалансированное питание, а точнее — дефицит жиров и витаминов А и Е.
От заусенцев страдают и любители погрызть ногти, так как эта некрасивая привычка ослабляет ногтевое ложе и приводит к микротравмам кожи вокруг ногтевой пластины.
Плохо сделанный маникюр тоже может сыграть свою роль, особенно если срезалась кутикула.
Наконец, важную роль играет состояние здоровья вообще и пищеварительной системы в частности.
Как предотвратить появление заусенцев
Лучшим средством профилактики является защита рук от всего, что сушит кожу, а также регулярное применение увлажняющих косметических средств. Поэтому желательно выполнять всю работу по дому в резиновых перчатках и наносить крем на руки по мере необходимости, а не только перед сном.
Убедитесь, что в вашем рационе присутствуют продукты, богатые жирами и витаминами: рыба, растительные масла, орехи, овощи, фрукты и зелень.
Регулярно делайте гигиенический маникюр, желательно необрезной. Вместо того чтобы срезать кутикулу, вотрите в неё специальное масло и аккуратно отодвиньте апельсиновой палочкой к основанию ногтя. Если же совсем отказаться от обрезного маникюра не получается, делайте его как можно реже, чтобы кожа успевала восстановиться.
Не грызите ногти. Это не только приводит к образованию заусенцев, но и повышает риск инфицирования ранки бактериями, живущими в полости рта. Да и попадание в рот бактерий с рук может иметь очень неприятные последствия.
smussyolay/flickr.com
Отдавайте предпочтения жидкости для снятия лака без ацетона. Средства с этилацетатом, изопропиловым спиртом и пропиленкарбонатом сушат кожу не так сильно. Неплохо, если в составе жидкости будет глицерин или экстракты масел.
Не злоупотребляйте быстросохнущими лаками для ногтей, поскольку они не только быстро затвердевают сами, но и моментально высушивают кожу вокруг ногтя.
Как правильно удалять заусенцы
Если заниматься профилактикой уже поздно и на руках вовсю топорщатся неприятные кусочки сухой кожи, значит, ничего не остаётся, кроме как избавляться от них. Но удалять — не значит откусывать, отрывать или сдирать. Вот как правильно это делать:
- Подержите пальцы в ванночке с тёплой водой и несколькими каплями витамина Е или оливкового масла.
- Срежьте заусенец вровень с кожей острыми ножницами или щипчиками для ногтей. Не тяните и не дёргайте: это может травмировать кожу. И постарайтесь не отрезать лишнего, чтобы не образовалась ранка.
- Смажьте срез антибактериальной мазью: это предотвратит инфицирование и ускорит заживление.
- Если удалять пришлось большой заусенец, сильно оторвавшийся от кожи, заклейте срез пластырем.
- Если пластырь ни к чему, увлажните срез. Для этого подойдёт витамин Е или увлажняющий крем. Наносите средство несколько раз в течение дня, особенно после контактов с водой.
Что будет, если запустить заусенцы, и как это лечить
Не обработанный вовремя заусенец может привести к воспалению ногтевого валика, называемому также паронихией или околоногтевым панарицием. Если кожа вокруг заусенца покраснела, опухла или загноилась, это говорит о бактериальном или грибковом заражении.
На начальной стадии воспаления, когда участок вокруг заусенца покраснел и слегка опух, могут помочь тёплые водяные ванночки. Их нужно делать 2–3 раза в день.
Если спустя 3–4 дня воспаление не проходит или прогрессирует, необходимо обратиться к врачу. Скорее всего, вам назначат курс антибиотиков, а в случае нагноения может потребоваться дренаж инфицированного участка кожи.
Если же у вас обнаружат грибковую паронихию, вам пропишут соответствующие антигрибковые препараты.