Ванночки для восстановления
Как быстро восстановить ногти после наращивания с помощью полезных ванночек? Есть несколько народных методов, которые помогут в самые короткие сроки реанимировать ногтевую пластину. Выбирайте что-то для себя из всего многообразия или миксуйте что-то свое.
Питательная
Эта полезная ванночка состоит только из питательных масел, которые благоприятно влияют на ногти и кутикулу.
Что потребуется:
- эхинацея аптечная — 1 ч.ложка;
- репейное масло — 1 ч.ложка;
- масло из кукурузы — 1 ч.ложка;
- оливковое масло — ½ ч.ложка;
- касторовое масло — 1 ч.ложка;
- лимонный сок — 1 ч.ложка.
Как сделать ванночку:
- В кипятке заварить эхинацею.
- Подождать, пока она настоится в течение получаса.
- Дать отвару немного остыть.
- Добавить в специальную емкость все масла и немного лимонного сока.
- Окунуть ручки на 20-30 минут в ванночку.
- Аккуратно вытереть их полотенцем.
Медовая
Самая вкусная, но не менее полезная ванночка поможет реанимировать ваши ногти после наращивания всего за несколько дней. Все компоненты довольно легко найти в ближайшем продуктовом магазине.
Что потребуется:
- мёд – 4 ст.ложки;
- сок лимона – 2 ч.ложки;
- морская соль – небольшая горсть;
- оливковое масло 2 ч.ложки;
- вода – 1,5 литра.
Как сделать ванночку:
- Довести 1,5 литра воды до кипячения.
- В емкость влить 4 столовых ложки меда. Мед должен полностью раствориться в воде.
- После этого в емкость необходимо добавить соль, лимон и масло.
- Снять с огня и подождать, пока отвар немного остынет.
- Подержать ручки около 15-20 минут в ванночке.
- Салфеткой вытереть руки и обработать их питательным кремом.
Йодовая ванночка
Следующая ванночка поможет восстановить ногтевую пластину после частого применения искусственных материалов и гель лаков.
Что потребуется:
- йод – несколько капель;
- масло апельсина – 3-5 капель;
- цветки ромашки – 1 ч.ложка;
- масло миндаля – 1 ч.ложка;
- вода – 1 литр.
Как правильно сделать:
Довести 1 литр воды до кипения. Заварить в воде цветки ромашки и дать настояться отвару 2-2,5 часа. После того, как пройдет нужное количество времени, необходимо капнуть несколько капель йода и масла
Осторожно опустить в ванночку пальчики и подождать 15-20 минут
Молоко+лимон
Как восстановить ногти после наращивания в домашних условиях? Питательная и полезная маска из молока и лимона способна за 2-3 недели полностью восстановить ногтевые пластины. Сделать ее довольно просто.
Что потребуется:
- молоко 400-500 мл;
- лимонный сок 1 лимона;
- газированная вода 0,5 литра;
- мед – 2-3 ст.ложки;
- растительное масло 1 ст.ложка.
Как реанимировать ногти после наращивания гелеми акрилом:
- Разрезать лимон пополам и выдавить сок.
- Цедру натереть на мелкой терке.
- Довести молоко до кипения и добавить 0,5 литра газированной воды.
- Растопить мед в микроволновке или на водяной бане.
- Соединить масло с медом.
- Смешать все ингредиенты вместе.
- Опустить руки в ванночку и поддержать пальчики в ней 20-30 минут.
- При остывании ванночки можно слегка подогреть ее на водяной бане.
Ванночка из соды и соли
Полезные ингредиенты этой ванночки благоприятно действуют на ногтевую пластину, кутикулу и кожу вокруг ногтей.
Что потребуется:
- сода – 1 ч.ложка;
- соль – 1 ч.ложка;
- эвкалиптовое масло – 5-6 капель;
- настой календулы – 1 ч.ложка;
- сухие цветы ромашки – небольшая горсть;
- вода – 1,5 литра.
Как сделать ванночку:
- В 1,5 литрах кипяченной воды заварить сухие цветы ромашки.
- К отвару добавить 1 чайную ложку соды и 1 чайную ложку соли.
- Подождать 40 минут, пока жидкость настоится.
- Опустить руки в ванночку на 20-25 минут.
- После процедуры хорошо вытереть пальцы и смазать питательным кремом.
Компресс из пчелиного воска
Реанимировать ногтевую пластину после наращивания можно с помощью натурального воска. Растопить его можно в микроволновке или на водяной бане. После того, как он немного остынет до комнатной температуры, в него нужно окунуть свои пальцы на 1-2 фаланги. Следом нужно окунуть их в ледяную воду, чтобы воск застыл. Сверху останется надеть хлопковые перчатки. Компресс лучше делать на ночь и держать его 6-7 часов.
Теперь вы знаете, как восстановить ногти после наращивания гелем или акриловом. Все варианты можно совмещать и комбинировать между собой для достижения лучшего эффекта. Пробуйте всё и подбирайте те рецепты, которые подходят именно вам.
4.Лечение
В начале статьи не случайно подчеркивается необходимость немедленного обращения к врачу (это может быть любой ближайший травматологический или фельдшерский пункт, поликлиника, больница любого профиля и т.д.). В данном случае фактор времени играет одну из ведущих ролей в плане прогноза: чем раньше оказывается помощь, тем выше шансы избежать тяжелых осложнений. И если на ранних стадиях, как правило, удается обойтись консервативной терапией, то по мере развития гнойно-воспалительного процесса, его распространения на окружающие ткани, – более сложным становится необходимое хирургическое вмешательство. Суть его заключается во вскрытии гнойной полости, дренировании экссудата, антисептической обработке. Наиболее тяжелые и запущенные случаи панариция заканчиваются масштабным тканевым некрозом и неизбежной ампутацией пальца (а иногда и не только пальца).
Причины возникновения
Панариций – это бактериально обусловленное неспецифическое воспаление. Чаще всего в качестве возбудителя выступают гноеродные стафилококки и стрептококки. Но не исключено участие и других патогенных микроорганизмов (например, дрожжеподобных грибов) и микст-инфекции. Иногда встречается также герпетическая форма заболевания.
Путь проникновения возбудителей – исключительно экзогенный. Входными воротами в большинстве случаев становятся небольшие повреждения кожи. Поэтому в анамнезе у пациентов с панарициями могут быть уколы швейными иглами и шипами растений, порезы (в том числе при стрижке ногтей), раны после сорванных заусениц, удаленные или оставшиеся занозы, потертости.
Повышенный риск развития панариция отмечается у людей, чья трудовая деятельность или хобби связаны с обработкой дерева, металла и других поверхностей. Склонны к такому заболеванию рыбаки и работники рыборазделочных цехов. Реже занос инфекции происходит при укусах животных, рваных и размозженных ранах, открытых переломах пальцев.
Развитию панариция способствуют:
- неправильная или несвоевременная обработка полученных повреждений;
- использование для маникюра давно не очищаемых инструментов;
- чрезмерное обрезание краев ногтевых пластин;
- ношение тесной, плохо вентилируемой обуви;
- повторные продолжительно существующие мацерации кожи;
- наличие сахарного диабета, полигиповитаминоза и иммунодефицитных состояний любого происхождения;
- хронические нарушения микроциркуляции в пальцах, обусловленные вибрацией, повторными переохлаждениями, воздействием токсических соединений (металлов, минеральных масел, негашеной извести).
В большинстве случаев заболевание обусловлено травмами на производстве и имеющимися профессиональными предрасполагающими вредностями. На бытовые причины приходится 10-15%.
Чем отличается медицинский педикюр от классического?
Классический педикюр – аппаратный способ приведения стопы в порядок со снятием ороговевшего слоя. При выраженных проблемах требуется не только эстетика, но и терапевтический характер процедуры:
- хроническое или единичное врастание ногтя;
- гиперкератоз;
- стержневые мозоли со сложной структурой, затрагивающей глубокие слои дермы;
- глубокие трещины;
- повышенная потливость ног;
- травмы или деформация ногтевой пластины;
- деформация пальцев;
- язвы при диабете;
- онихомикоз.
Все заболевания имеют сложный патогенез и требуют комплексного подхода в лечении. Рекомендуется перед началом процедур убедиться в квалификации специалиста: предлагать услуги медицинского педикюра может только подолог – врач с профильным образованием.
Особенности педикюра:
направлен на лечение заболевания, а не на косметическую маскировку проблемы;
используется множество фрез, которые отличаются формой и зернистостью абразивной поверхности;
бескровное и безопасное устранение большинства проблем стопы;
скорректировать направление роста ногтевой пластины можно специальными скобами и пластинами;
выполняется удаление корней бородавок, стержневых мозолей, папиллом;
аппаратные процедуры проходят без повреждения кожных покровов, что важно для пожилых людей, пациентов с сахарным диабетом;
улучшается кровообращение в ногах.
Квалификация подолога позволяет лечить широкий спектр заболеваний стопы и диагностировать патологии, которые в дальнейшем потребуют вмешательства узкопрофилированных врачей.
НЕСТЕРПИМЫЙ ГОЛОД
Причины. Болезненная раздражительность желудочных нервов, глисты, истерия, малокровие, беременность.
Лица, страдающие этим недугом, должны всегда иметь при себе кусочек хлеба для немедленного утоления своего голода.
Лечение.
- При неудержимом позыве к пище: Фитолакка х 1, три раза в день по 5 капель, или лепешки из Фукус фитолакка. Затем — Калькареа карбоника 6, Иодиум 3, Ликоподиум 6, Силицеа 6.
- Если при этом запор и отрыжка — Нукс вомика 3.
- Если же понос и рвота — Вератрум 3.
- Вследствие глистов — Меркуриус солюбилис 6, Цина х 1 и Сабадилла 3 по 2 раза в день по 2 капли.
- У беременных — Нукс вомика 6, Кониум 6, по 2 раза в день по 3 капли. После тяжкой болезни — Хина 3, три раза в день по 3 капли.
Виды бактериальных инфекций кожи
| Вид | Инфекция кожи и её особенности |
|---|---|
| Стафилококковые инфекции | Поверхностный фолликулит — характеризуется воспалительными процессами на кожи с белой гнойной серединой. Чаще всего инфекция поражает области волосяных покровов на руках, голенях и бёдрах, как правило, после эпиляции, проведённой без соблюдения гигиенических норм. Может перейти в хроническую форму. |
| Фурункулы — разновидность глубокого фолликулита, характеризуемая острым гнойно-некротическим воспалительными процессом фолликулов, сальных желёз, соединительной ткани вокруг них. Чаще всего инфекция обнаруживается в шейной, затылочной, бедренной области, на спине и даже на лице. В последнем случае может стать причиной серьёзных осложнений и виде сепсиса или менингита. | |
| Сибирская язва — ещё одна разновидность глубокого фолликулита. Является особо опасной инфекцией, характеризующейся очень быстрым развитием и острым течением. Она проявляется интоксикацией, воспалительными процессами кожи и лимфоузлов, внутренних органов. | |
| Панариций — инфекция, характеризующаяся острым гнойным процессом, поражающим пальцы верхних, реже — нижних конечностей. Проявляется болевой симптоматикой, отёками, покраснением, повышением температуры. На поздних стадиях развития требует хирургического вмешательства. | |
| Стрептококковые инфекции | Рожистое воспаление — инфекция, провоцируемая стрептококком группы «A». Она характеризуется развитием воспалительных процессов серозного или серозно-геморрагического характера, проявляющих себя очаговым поражением кожи ярко-красного цвета с отёком, общей интоксикацией организма и повышением температуры. Является одной из самых распространённых бактериальных инфекций. |
| Стрептодермия — инфекция, характеризующаяся развитием серозных воспалительных процессов без нагноений, резким отёком поражённого участка, быстрым формированием пузырьков или пятен, склонных к шелушению. | |
| Абсцесс — характеризуется формированием полости в подкожной жировой клетчатке или мышцах, заполненных гноем. Инфекция проявляет себя отёком, гиперемией, болевой симптоматикой. |
Причины воспаления
Возбудителями воспаления являются инфекционные агенты: стафилококк, стрептококк и другие условно-патогенные микроорганизмы. Чаще всего они проникают через заусеницы и мелкие раны кожи при маникюре.
Другими предрасполагающими факторами развития воспалительного процесса являются:
- привычка грызть ногти, кусать пальцы, отрывать заусеницы;
- хронические воспалительные процессы кожи;
- травмы ногтевого валика;
- постоянное воздействие на кожу пальцев химических веществ;
- сахарный диабет;
- недостаток витаминов в организме;
- иммунодефицитные состояния.
Паронихия пальца на ноге проявляется чаще всего при вросшем ногте и вследствие нарушений техники выполнения и правил антисептики при педикюре.
Диагностика заболевания
В первую очередь необходим визуальный осмотр и сбор анамнеза
Важно выявить наличие сопутствующих болезней – исключить или подтвердить грибковые инфекции и заболевания, которые связаны с нарушением работы кровеносных сосудов (сахарный диабет, атеросклероз)
Диагностика онихокриптоза включает:
·сбор анамнеза (полный сбор данных о пациенте и его заболеваниях): выявление причин развития заболевания, сбор жалоб
·визуальный осмотр пациента (диагностирование стадии заболевания и выявление осложнений): состояние ногтей, околоногтевых валиков, кожного покрова пальцев и стоп; наличие деформации пальцев, отеков, гнойных воспалений, грануляции; сравнение двух конечностей
·общий анализ крови (в случае выявления осложнений): проводится для выявления или исключения общего воспалительного процесса. Также проводится анализ крови на глюкозу, чтобы подтвердить или исключить сахарный диабет
·бактериологическое исследование отделяемого из ран (анализ гнойного отделяемого): исследование проводится, чтобы определить вид возбудителя и степень тяжести воспалительного процесса
·рентгенологическое исследование (изучение внутренней структуры стопы): проводится для изучения анатомических изменений строения стопы и для выявления или исключения перехода воспалительных процессов на кости
Симптомы и признаки панариция
- Сильная, постоянная боль в пальце, которая может иметь пульсирующий (дергающий) характер.
- Покраснение и припухлость кожи вокруг ногтя или всего пальца. Нередко в зоне воспаление, под кожей, формируется скопление гноя, видимое как белый пузырь или полоса.
- Нарушение сгибания и разгибания в пальце.
- Повышение температуры тела.
Так, в самом начале заболевания, когда воспаление затрагивает лишь кожу, отмечается покраснение и припухлость кожи, зуд или болезненность в области пальца. При дальнейшем распространении инфекции вглубь, на жировую клетчатку боль становится невыносимо, дергающей. При отсутствии адекватного лечения воспаление может распространиться на мышцы, сухожилия и кости пальца, что проявляется сильнейшей болью, отеком, нарушением подвижности пальца и повышением температуры.
Что такое околоногтевой панариций
Панариций представляет собой острый воспалительный процесс, который сопровождается образованием гнойника в месте воспаления. Околоногтевой панариций получает развитие, если повреждается кожа пальца вокруг ногтей руках или ногах – это могут быть ссадины, заусенцы, занесение инфекции при выполнении маникюра.
Помимо околоногтевого существуют схожие виды панариция:
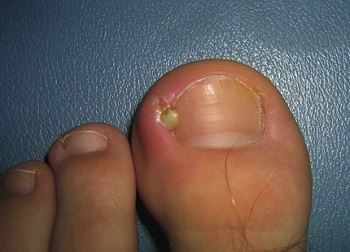
Паранохия
- Подногтевой – воспалительный процесс образуется под ногтевой пластиной, в этом месте скапливается гной.
- Паронихия – воспаление охватывает ногтевой валик. Данный вид отличается от околоногтевого панариция тем, что развивается именно на валиках, а не вокруг ногтя.
Лечение трещин у подолога
При появлении небольших трещин используются заживляющие и увлажняющие средства. Если эффекта от их применения нет, то необходимо обратиться к подологу.
Причинами появления трещин на коже стоп являются серьезные изменения в работе организма:
- неправильная работа щитовидной железы;
- развитие сахарного диабета;
- изменения гормонального фона;
- недостаток витаминов;
- псориаз.
После осмотра назначается лечение.
Среди наиболее эффективных процедур по заживлению трещин:
- медицинский педикюр;
- удаление загрубевших краев трещин;
- использование заживляющих средств и лечебных мазей.
Меры профилактики, дату следующего сеанса определит специалист.
Способы лечения
Начальная стадия заболевания поддается консервативному излечению. Если возникли небольшое покраснение и слабый отек, можно обойтись домашними методами. Если же заметен гнойный процесс, потребуется неотложная помощь специалиста – подолога, хирурга, дерматолога. При любом воспалении, сопровождающимся скоплением гноя, необходимо хирургическое вмешательство.
В процессе лечения нужно помнить о следующих правилах:
- при выполнении домашней и любой другой работы руки должны оставаться сухими, все действия проводятся в защитных перчатках;
- если причина заболевания – химические вещества, нужно временно прекратить или, по крайней мере, ограничить контакт с ними;
- если парохиния локализуется на ступнях, следует носить только удобную просторную обувь хорошего качества.
Лечение гнойной формы
При наличии абсцесса гнойник вскрывается хирургическим путем. Если этого не сделать, состояние пациента неизбежно ухудшится. Такую операцию проводят под местной анестезией или без нее. В первом случае на коже делаются небольшие надрезы, во втором – проколы иглой. Сразу после вскрытия гнойника накладывается повязка с мазью, боль прекращается, пациент чувствует облегчение. Мази обязательно должны быть эффективны против золотистого стафилококка. Почти всегда устанавливается дренаж, ускоряющий отделение гноя. В более серьезных случаях, когда абсцесс перекинулся на ногтевое ложе или имеет место врастание ногтя, может потребоваться частичное удаление ногтя. Также назначаются пероральные антибиотики, особенно при недостатке иммунитета.
Если причиной возникновения парохинии стал грибок, применяют антигрибковые препараты, например, клотримазол. Иногда врач назначает антимикотические лекарства для внутреннего применения – например, флуконазол.
Парохиния, развившаяся на фоне экземы, псориаза или сифилиса, требует специфических методов лечения. Обычные лечебные меры дополняются физиотерапевтическими процедурами (кортикостероиды, облучение ультрафиолетом).
После проведения операции и установки дренажа пациент через некоторое время должен прийти на повторный прием для оценки состояния. Обычно при адекватном уходе и соблюдении всех врачебных рекомендаций паронихия излечивается полностью и не имеет рецидивов. Пациенту рекомендуется принимать комплексы поливитаминов для укрепления защитных резервов организма.
Лечение паронихии домашними методами
Заниматься самостоятельным лечением можно лишь при условии отсутствия гнойного воспаления. Ни в коем случае нельзя лечить в домашних условиях детей!
Если абсцесса точно нет, то помогут ванночки с антисептиками (хлоргексидином, повидон-йодом), которые делаются несколько раз в день по 15 минут.
Антисептическими свойствами обладают и травы – календула, ромашка. Отвары из них также можно применять в виде ванночек.
Хороший эффект дает использование для ванночек раствора морской соли, а также соды, марганцовки.
Перечисленные растворы можно применять и для компрессов.
Классификация
Классификация панариция основана на глубине и локализации гнойно-воспалительного процесса. А вот вид возбудителя при этом не играет ключевой роли, характер флоры указывают в диагнозе в качестве уточнения.
Болезнь может иметь несколько клинических форм:
- кожный панариций;
- подкожный;
- околоногтевой, его называют также паронихией;
- подногтевой;
- суставной;
- костный;
- сухожильный панариций;
- пандактилит (поражение всех тканей пальца).
Суставной, костный и сухожильный панариций относятся к глубокой форме заболевания, как и пандактилит. А все остальные разновидности являются поверхностными, именно они диагностируются чаще всего.
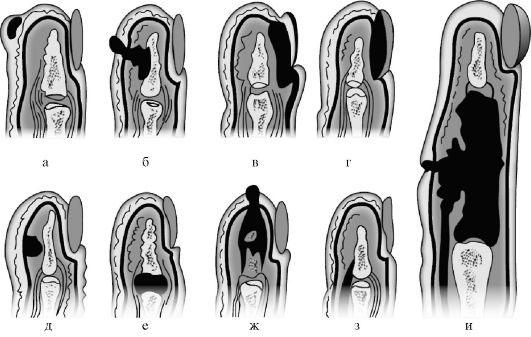
а — кожный; б — паронихия; в — подногтевой; г — подкожный; д — сухожильный; е — костный; ж — суставной; з — костно-суставной; и — пандактилит
Некоторые специалисты называют панарицием и гнойно-воспалительные заболевания кисти с поражением ладони, тыльной поверхности, межпальцевых промежутков и подапоневротических образований. Но корректнее относить их к флегмонам. Воспаление тыльных поверхностей проксимальной и средней фаланг пальцев тоже обычно не считают панарицием, за исключением случаев их вторичного поражения при пандактилите.
Механизм развития панариция
Кожа защищает организм от проникновения инфекции в подкожную клетчатку. Её повреждение создаёт входные ворота для гноеродной флоры, способной вызвать целлюлит – воспаление подлежащих мягких тканей. Даже малейшая царапина на пальце может привести к инфицированию, сопровождающемся образованием воспалительного инфильтрата, а затем и абсцесса, содержащего большое количество воспалительной жидкости (гноя).
Панариций – инфекционное воспаление клетчатки, находящийся в мягких тканях концевых фаланг пальцев. Соединительная ткань в виде вертикальных фасциальных перегородок, идущих от надкостницы к коже, делит их на отдельные ячейки. Такое строение предотвращает распространение инфекции на другие области кистей, однако способствует образованию абсцессов. Увеличение давления в тканях из-за отёка и воспаления также вызывает интенсивные боли. Кроме того, при прогрессировании заболевания и отсутствии адекватного лечения инфекция может прорываться в соседние ячейки, распространяться на кости, суставы и сухожилия.
Чем глубже проникает воспаление, тем тяжелее болезнь. Без адекватного лечения инфекция может привести к поражению всех анатомических структур пальца, а в дальнейшем – к гангрене с последующей ампутацией. Абсцедирующие формы панариция часто дают рецидив, так как для того, чтобы успешно бороться с гнойным воспалением, необходимо вскрыть все поражённые ячейки, содержащие воспалённые ткани.
Панариций на стопе диагностируется намного реже. Причина в том, что пальцы рук травмируются намного чаще, по сравнению со стопой. Механизм возникновения инфекции одинаков для обоих случаев.
Симптомы паронихии
Клинически паронихия пальца начинается с локального повышения температуры, покраснения и отечности тканей вокруг основания ногтя. Валик умеренно нависает над ногтевой пластиной.
Через 2-3 дня при надавливании на валик из-под него отходит гной. Возможно также и самопроизвольное его выделение.
Если гнойное содержимое распространяется под ногтевую пластинку, то она приобретает характерную желтоватую окраску.
Зачастую поражается корень ногтя, что проявляется усилением болей и осложнением течения заболевания.
Как правило, общее самочувствие не ухудшается, что является основной причиной затягивания с визитом к специалисту за медицинской помощью.
При отсутствии грамотного лечения паронихия пальца (как на руке, так и на ноге) происходит распространение инфекции в окружающие ткани, вызывая глубокий панариций, который в запущенных случаях ведет к ампутации пальца.
Диагностика и лечение бактериальных инфекций в ЦЭЛТ
Перед тем, как приступить к лечению, наши специалисты проводят диагностические исследования инфекции, позволяющие установить её вид, точную локализацию гнойника (если он имеется) и причины, вызвавшие появление проблемы. В зависимости от ситуации проводится объективный осмотр и дополнительные исследования в виде ультразвукового сканирования мягких тканей, пункции, лабораторных анализов.
Тактика лечения зависит от результатов исследований и индивидуальных показаний пациента. Как правило, она заключается в антибиотикотерапии, которую подбирают исходя из того, каким возбудителем была вызвана инфекция. Так, заболевания кожи, вызванные стафилококком, хорошо поддаются лечению макролидами. Они считаются наименее токсичными антибиотиками и сравнительно легко переносятся человеческим организмом. Что касается стрептококковых инфекций, то против них возможно использование пенициллина. Курс лечения им предусматривает инъекции в течение восьми дней, после чего пациенту назначают его пероральным приём. Важный момент — проверка индивидуальной переносимости препарата.
Наилучших результатов позволяет добиться комплексное лечение бактериальных инфекций. Помимо приёма антибиотиков оно должно предусматривать:
- изменение рациона и правильное питание;
- физиотерапевтические мероприятия;
- повышение иммунитета организма с целью исключения рецидивов.
- Лекарственная токсикодермия
- Аутоиммунные заболевания (дискоидная красная волчанка, склеродермия, васкулиты)
НАСМОРК Острый и хронический
Причины. Простуда, промачивание ног, быстрое охлаждение, сквозняк при разгоряченном теле, вдыхание пыли, различных газов и т. п.
Признаки: тяжесть головы, нос заложен, частое чихание и сухость в носу, а затем отделение водянистой слизи в большом количестве. Потеря аппетита, обоняние и полное отупение головы. Через несколько дней выделения густые и обильные. Продолжается 10—14 дней и дольше, если не остерегаться простуды.
Предупреждение: чтобы уберечься от заболевания насморком, нужно закалить свой организм регулярными ежедневными обмываниями холодной водой или ваннами. У кого ноги постоянно холодные, тому полезно делать на ночь горячие ножные ванны (до 36 °R) в течение шести минут, а утром растирать ноги тряпкой, намоченной в холодной воде.
Вспомогательные меры: когда насморк только начинается, его легко можно остановить самым простым средством: в чашку кипятка налить 1—2 чайных ложки камфорного спирта и выделяющиеся из чашки пары втягивать носом. Если это сделать нельзя, то можно нюхать и просто камфорный спирт. Тепло одеваться. В холодную суровую погоду сидеть дома. Губы, нос и носовые отверстия смазывать мазью от насморка и нюхать Анемон.
Лечение.
- Вначале Аконит 3 и Нукс вомика, через 1—2 часа попеременно по 3 капли.
- При едком отделении водянистой жидкости — Гельземин 3 и Арсеник 3, попеременно.
- Если истечения слизисты — Меркуриус солюбилис 3, по ложечке через два часа.
- Когда нос воспален и образуются даже ранки — Гельземин 3 и Гепар сульфурис 3, попеременно.
- Если глаза воспалены и слезятся — Евфразия 3.
- Потеря обоняния и вкуса — Пульсатилла 3.
- Головные боли и запоры — Белладонна 3 и Нукс вомика 3, попеременно.
- Если катар переходит на гортань и дыхательное горло, то — Иодиум 3, Бромиум 3 или Спонгия 3.
- Сухой насморк у детей: Нукс вомика 3 и Меркуриус иодатум 6, через день каждое, 3—4 раза в день по 2 капли или 5 крупинок. При ухудшении на воздухе: Дулькамара 3; при ухудшении вечером: Карбо вегетабилис 6. При выделении из носа водянистой жидкости — Камомилла 3. Лекарство давать через 2 часа по 2 капли или 5 крупинок.
- Хронический насморк встречается большей частью у золотушных и туберкулезных:
- если поражены задние стенки носовой полости — Сульфур 6 или 30, утром и вечером по 5 капель или 5 крупинок;
- при выделении плотных, трубкообразных кровянистых масс — Силицеа 6 или 30;
- при разъедающем лишае на ноздрях — Туя 30, утром и вечером по 3 капли или 5 крупинок;
- при зловонном насморке: смешать 2 капли Иодиум в 1/2 чашки кипятка, втягивать носом выделяющиеся пары и принимать внутрь Кали бихромикум 3 и Аурум муриатикум 4, по 2 раза в день по 5 капель.
- Насморк у малокровных девушек — Феррум иодатум 3.
- Так называемая сенная лихорадка представляет также воспаление слизистых оболочек носа — Нафталин х 2, по костяной ложечке 3—4 раза в день. Также советуют Гельземин 3 (весной) и Силицеа 6 (летом), 3 раза в день по 5 капель или 5 крупинок.
Лечение панариция во Владивостоке
При подозрении на панариций необходимо как можно скорее обратитесь за консультацией к врачу-хирургу. Любая задержка с началом лечения может привести к тяжелым осложнениям.
Лечение панариция без операции, так называемое консервативное лечение, возможно только на начальных этапах заболевания и только под наблюдением врача-хирурга.
Основными методами консервативного лечения панариция являются:
- Ежедневные ванночки с раствором перманганата калия (марганцовки), который добавляют в теплую (не горячую) воду до появления слабо-розового окрашивания. В приготовленную ванночку опускают больной палец на 5-7 минут.
- Компресс с добавлением средства, вытягивающего гной, который нужно носить как можно дольше. Такие средства назначает тоже только врач. Повязку лучше всего накладывать на больную область после приема лечебной ванночки. Бинтовать поврежденное место нужно достаточно сильно, чтобы компресс крепко держался.
- Курс лечения антибиотиками, если заболевание было вызвано стафилококком или стрептококком. Если же гнойный процесс образовался из-за грибковой инфекции, то больному человеку назначаются противогрибковые лекарственные препараты.
Если несмотря на консервативное лечение симптомы панариция усилились, поднялась температура тела, либо появился нарыв на пальце (скопление гноя), срочно обратитесь к врачу-хирургу.
Операция вскрытие панариция проводится, если:
- Лечение без операции в течение одного-двух дней не способствовало обратному развитию признаков заболевания.
- В очаге образовался гной.
- После первой бессонной ночи больного из-за болей — это свидетельствует о том, что гнойный очаг уже образовался.
ОБМОРОК
Причины. Душевные волнения, жара, вредные испарения, испорченный воздух, узкие платья, физическое переутомление.
Вспомогательные меры. Расстегнуть, развязать и расшнуровать все стянутые части платья, положить больного горизонтально так, чтобы голова была немного опущена ниже туловища и ног, последние несколько приподнять, озаботиться о чистоте, свежем воздухе и вливать больному в рот понемногу чистой свежей холодной воды, лицо вспрыскивать холодной водой, а равно положить на затылок и на область сердца холодный компресс. Если от этого не последует улучшения и больной начнет холодеть, то давать нюхать камфорный спирт или уксус. Если по приведении в чувство у больного появится рвота, то ее не останавливать, а равно не будить, если больной уснет.
Лечение. Если обморок явился следствием:
- Душевных волнений:
- радости — Коффеа 3;
- испуга — Аконит 3 и Опиум 3;
- горя — Игнация 3;
- отвращения при виде раны, пореза, крови и т. п. — Ипекакуана 3.
- Потери крови — Хина х 3, Карбо вегетабилис, Вератрум 3 и вино понемногу.
- Умственного переутомления — Нукс вомика 3.
- Беременности — Нукс вомика 3, Ляхезис 6, Глоноин 3.
- Приливов крови к голове — Белладонна 3 и Аконит 3.
- Бледной немочи и малокровия — Феррум 2, Хина х 3, Пульсатилла 3.
- Жары — Ипекакуана 3, Карбо вегетабилис 6.
- Истеричности у женщин — Игнация 3, Мошус 6, Нукс мосшата 6.
- При холодной коже и холодном поте и когда бывают частые возвраты — Вератрум 3.
Лекарства принимаются через 2 часа по 5 капель на прием, а где два лекарства, то через 2 часа попеременно тоже по 5 капель.
Лечение народными средствами
Лечение околоногтевого панариция народными средствами можно применять только на ранних стадиях заболевания, но даже в этом случае обязательна предварительная консультация с врачом.
Компрессы

Компресс из запеченного лука – один из методов лечения панариция
- Компрессы из листьев алоэ. Листья алоэ очищают от кожуры, а мякоть прикладывают к пораженному участку на пальце. Компресс закрепляют при помощи марли, время действия лекарственного средства – 5-6 часов. Компресс уменьшает воспаление.
- Компрессы с луком. Очищенный овощ запекают в духовке. Когда он станет мягким, его разрезают на половинки и прикладывают к месту воспаления. Накладывают повязку на 4-5 часов. Лук ускоряет созревание гнойника, провоцирует выход экссудата наружу.
- Парафин растапливают на пару, затем окунают в него палец. Когда пленка из парафина на пальце остынет, ее снимают. Далее пораженный участок кожи и ногтя обрабатывают йодом. Такой компресс нельзя делать, если в ранке есть гной.
Мази домашнего приготовления
- С дегтем и медом. В равных частях берут деготь и мед, столько же сливочного масла, сосновой живицы и мякоти алоэ. Ингредиенты топят на водяной бане и смешивают до однородности. Мазь остужают, а затем наносят на марлю, делают повязку на несколько часов.
- С календулой на сливочном масле. Сухие цветки растения измельчают, смешивают со сливочным маслом в пропорции 1 к 5. Смесь накладывают на марлю и прикладывают в виде повязки на всю ночь.
Советы по лечению панариция в домашних условиях представлены в этом видео:
https://youtube.com/watch?v=EMhOzgm37lY