Совет 1: правильно мойте голову
Звучит банально, ведь каждый уверен в том, что он правильно ухаживает за своими волосами, но от того, как вы моете голову, зависит здоровье и красота ваших волос
Особенно важно уделять внимание уходу за жирными волосами
- Мойте голову теплой водой. Горячая вода провоцирует работу сальных желез, и волосы становятся засаленными быстрее. Последнее промывание рекомендуем осуществлять прохладной водой, так как это способствует сужению пор и сокращению выделения себума: волосы будут блестящими и дольше сохранят свежесть;
- Пользуйтесь шампунем, подходящим вашим волосам по типу. Для ухода за жирными волосами выбирайте шампунь для жирных волос, за ломкими и сухими – для сухих. Неправильно выбранное средство ухода может либо еще больше пересушить волосы, либо повысить их жирность. Если у вас сухие кончики и жирные корни, то мытье головы лучше разделить на два этапа: корни мыть шампунем для жирных волос, а кончики – для сухих. Также при уходе за жирными волосами можно не наносить бальзам на корни волос – так они дольше будут выглядеть чистыми;
- Не втирайте шампунь в кожу головы, а нанесите его массажными движениями на корни и распределите по всей длине волос. Массаж головы – это не только приятно, но и полезно: вы стимулируете кровообращение, и полезные компоненты используемого средства активнее проникают в фолликул волоса;
- Не мойте голову каждый день. Многие, кто страдает от повышенной жирности волос, моют голову каждый день – это главная ошибка, которую они совершают. Частое применение шампуня может спровоцировать сухость кожи головы, а также будет способствовать увеличению выделения себума и еще большей жирности кожи головы. Для того, чтобы освежить пряди, можно использовать сухой шампунь – он не вредит корням волос и коже головы и поможет убрать скопившиеся на волосах грязь и себум.
Как избавиться от милиумов на лице косметологическими методами
Основной метод лечения – это вскрытие и удаление содержимого милиумов. Оно должно осуществляться исключительно в кабинете у грамотного и опытного косметолога.
· На первичном этапе частично разблокировать головку жировика поможет поверхностный химический пилинг. Под воздействием фруктовых кислот омертвевшие клетки кожи растворяются, что даёт сигнал к обновлению эпидермиса. В зависимости от существующих проблем и типа кожи, курс пилинга составляет от 5 до 7 сеансов.
· Механический способ (вскрытие и кюретаж). Избавление от милиумов осуществляется методом прокола с помощью иглы. Если белый жировик имеет средний размер, то применяется игла Видаля. С более мелкими белыми точками позволяет работать инсулиновый и мезотерапевтический шприц. Косметолог вскрывает оболочку жировика и устраняет с помощью кюретки и ложки Уно кератиновый сгусток. Такой метод позволяет полностью удалить содержимое и предотвратить образование новых кист.
Однако на лице и теле могут появиться милиумы, размер которых не позволит их вскрыть. В этом случае помогут:
· Электрокоагуляция. Процедура предполагает высушивание жировиков с помощью высокочастотного электрического тока, вследствие чего они сами отпадают.
· Лезерное удаление. Применяется при множественной локализации и труднодоступном положении милиумов. Жировик удаляется лазером, а заживление раны происходит под сухой корочкой через 7-14 дней. Таким образом, кожа вылечивается от кистозных образований.
Виды
Исходя из причины развития, механизмов формирования и симптомов, гайморит бывает нескольких типов
Выделение каждого из них важно для определения тактики лечения, прогноза и разработки мер профилактики
Острый – развивается быстро, как осложнение ОРВИ, насморков, простудных заболеваний, воспаления в области корней зубов на верхней челюсти. Возбудители проникают через каналы, соединяющие пазухи с полостью носа с гайморовыми пазухами, размножаются в полости. Тело начинает активно вырабатывать иммунные клетки и слизь, чтобы обезвредить патогенные организмы. Если слизь закупорит проток пазухи, возникает давление на стенки, усиление воспалительного процесса. По мере очищения пазухи от содержимого воспалительный процесс постепенно затухает.
Хронический – воспалительный процесс, который длится более 4 недель, имеет вялое или волнообразное течение, с периодами обострений. Обычно возникает из-за не долеченной острой формы, наличия аденоидов, тонзиллитов, отитов.
Гнойный – обычно становится осложнением острой формы либо обострения хронического процесса, если процесс не лечится, предпринимаются попытки самолечения или пациент переносит инфекцию на ногах. Патогенные бактерии накапливаются в пазухах, в смеси с лейкоцитами образуют гнойное содержимое. Самое опасное осложнение при этой форме – прорыв гноя в полость черепа, поражение костных тканей, мозга.
Двусторонний – одна из тяжелых форм, поражение локализовано сразу в обеих пазухах – левой и правой. Нередко возникает как осложнение инфекций в полости рта и носоглотки, обычно грибковой или бактериальной. Обычно имеет острое течение, редко переходит в хроническую форму.
Аллергическое поражение возникает у пациентов, страдающих от чрезмерно активной реакции иммунной системы на различные вещества. Особенно часто эта форма синусита бывает при поллинозе, круглогодичном рините, реакции на плесень, пылевых клещей.
Катаральный – преимущественно бывает у детей. Он развивается при проникновении в полость пазух патогенных организмов, что формирует отек и раздражение слизистых. Считается самой легкой формой болезни, проходящей при активном лечении без осложнений и последствий.
Полипозная форма формируется при образовании полипозных разрастаний слизистых из-за чрезмерно быстрого деления клеток. Рост полипов могут провоцировать инфекции, травмы, велика роль наследственности.
Одонтогенный – формируется как результат серьезных проблем зубов, особенно 4-6 зуба на верхней челюсти, корни которых расположены в непосредственной близости от пазухи. Если возникают проблемы в области корней этих зубов, воспаление и нагноение может переходить на пазуху, она заполняется секретом и воспаляется.
Лечение онихомикоза
Лечение онихомикоза требует комплексного подхода, ключевым моментом становится выбор оптимальной комбинации системного и наружного препаратов. При лечении требуется исключить из рациона алкоголь, сократить употребление в пищу сладкого и мучного. Питание должно содержать растительную клетчатку, белки и витамины А, Е и С.
Критерий результативности лечения – исчезновение симптомов заболевания, отрастание ногтей и 3-кратные отрицательные анализы на грибы: по окончании лечения, через 2 и 4 месяца.
Дезинфекция
Обязательным компонентом лечения онихомикоза становится дезинфекция постельного белья, обуви и мест общего пользования.
- обувь обрабатывают 25% раствором формалина: в обувь кладут ватку, смоченную раствором формалина, помещают в полиэтиленовый пакет, завязывают и оставляют на 2 недели;
- обработку тканей делают 1% хлоргексидином биглюконатом;
- туалета и ванной комнаты – раствором хлора.
Местное лечение
Местное лечение результативно, если поражен доступный снаружи маленький участок ногтя и заражение произошло не больше месяца назад. Ноготь требуется срезать или спилить мокрой пилкой в толщину. Чтобы избежать заражения ногтей на руках при этой процедуре используют медицинские перчатки. Для облегчения удаления применяют кератолитические средства, например, пластыри:
- уреапласт;
- онихопласт;
- салициловый пластырь с хинозолом.
На пораженный ноготь наносят пластырную массу и наклеивают лейкопластырь. Через 2-3 дня препарат удаляется, а размягченный ноготь удаляется. Чтобы снять толщу ногтя требуется повторить процедуру 2-3 раза. После удаления, наносят противогрибковое лекарственное средство, рекомендуются противогрибковые лаки, при использовании которых обеспечивается проникновение в ноготь:
- Лоцерил лак для ногтей (аморолфина гидрохлорид, 5% по 5 мл) применяют для смазывания ногтевых пластин 1–2 раза в неделю. Средняя продолжительность лечения — 6 месяцев для ногтей на руках и 9–12 месяцев для ногтей на ногах.
- Батрафен лак для ногтей (циклопирокс) наносят на пораженные ногти пальцев рук или ног 1 раз в день в течение 6 дней, на 7-й день лак снимают жидкостью для снятия лака и снова наносят лак. Средняя продолжительность лечения составляет 6 месяцев для ногтей на руках и 9–12 месяцев для ногтей на ногах.
Хирургический метод удаления ногтя используется если применение кератолитиков противопоказано. Недостаток метода – травматизация ногтевого ложа, а также риск того, что ноготь отрастет неправильно и будет отслаиваться. Для результативности этого способа используют клеевую массу Геволь, которая имитирует ногтевую пластину.
Рецепты лечения
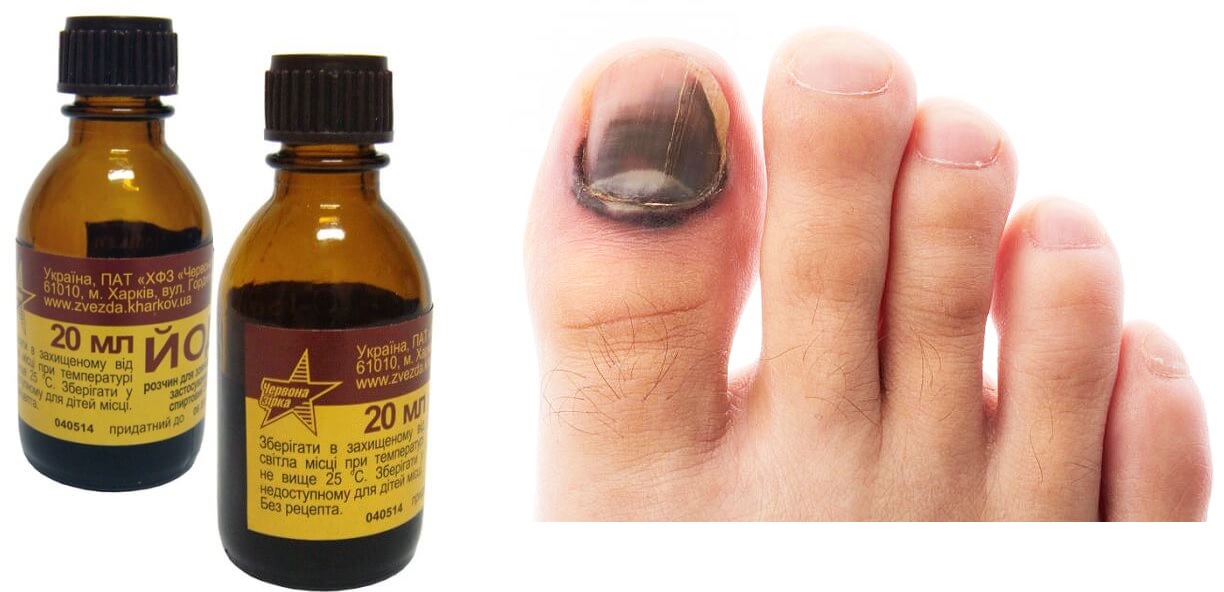
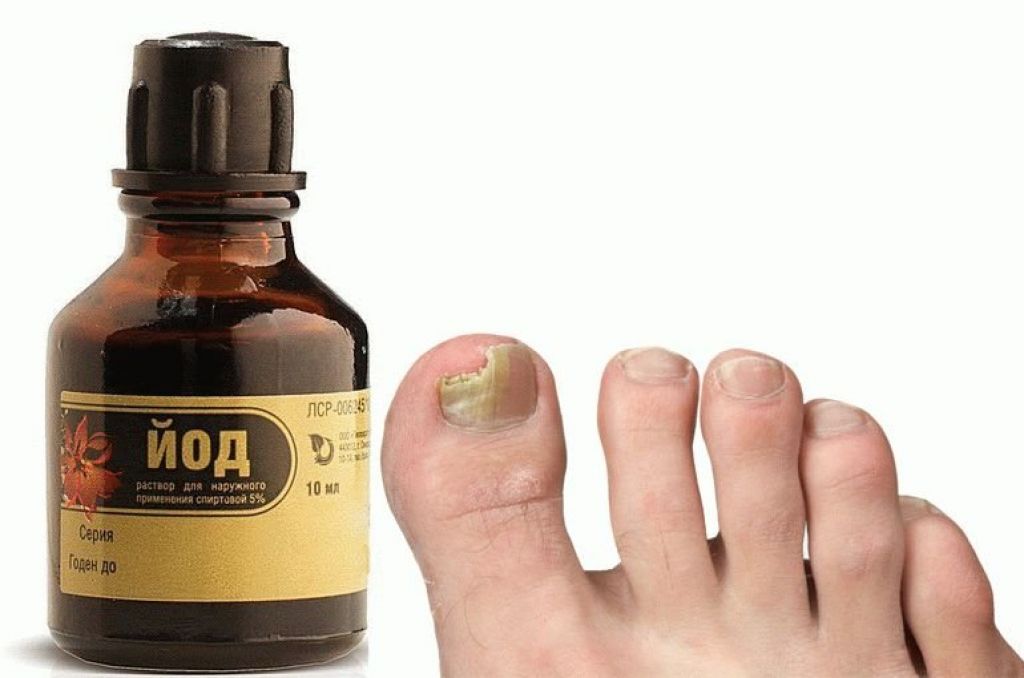
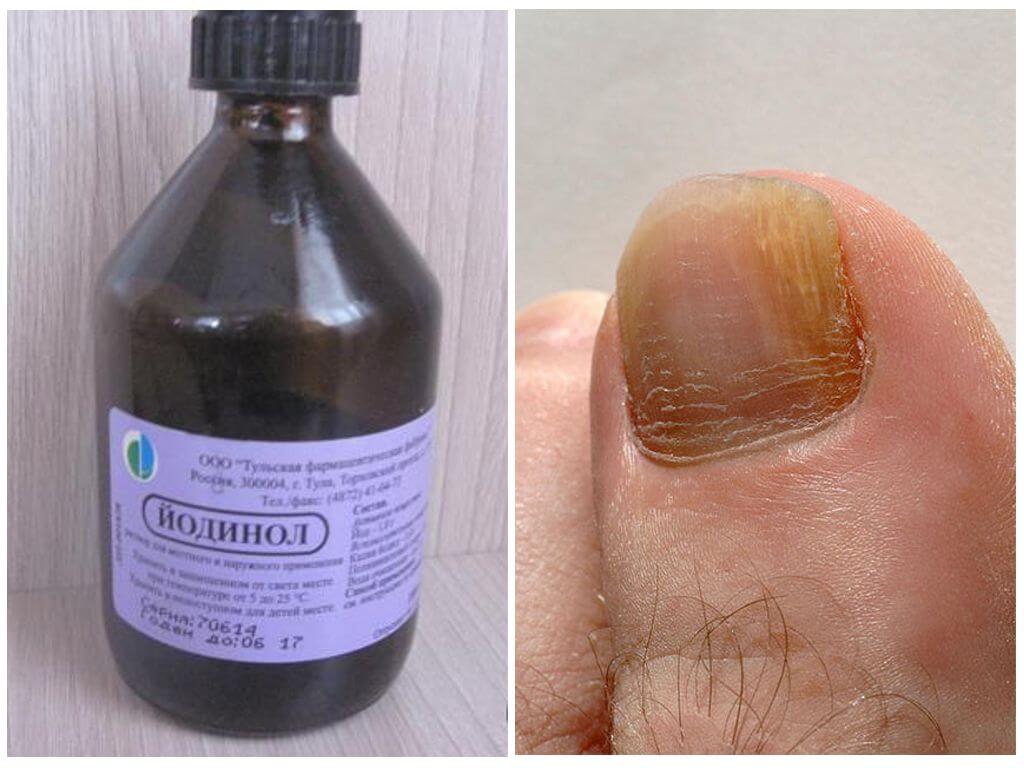
Йод против грибка ногтей на ногах и руках используется самостоятельно и в комбинации с другими средствами. Наиболее действенны такие формы препарата, как:
- раствор;
- мазь;
- ванночка;
- компресс.
Старайтесь чередовать различные приемы йодотерапии. Так, вы оцените, можно ли вылечить грибок ногтей йодом и как именно для этого использовать препарат в вашем случае.
Простой и эффективный способ вылечить грибок ногтей с помощью йода
Смазывание йодом: как проходит процедура?
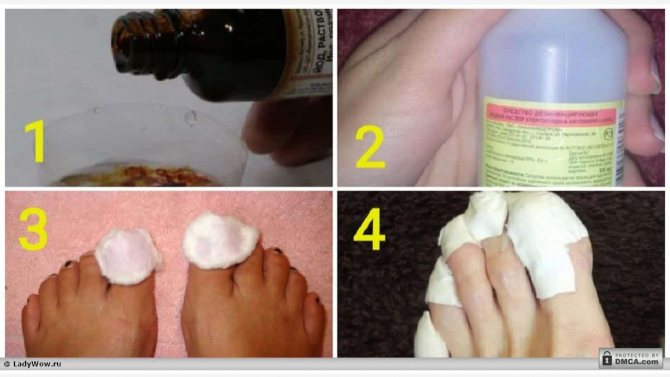
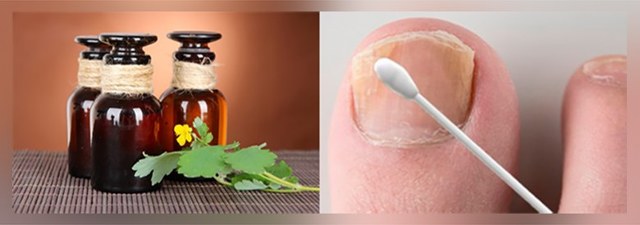
Смазывание ногтей – наиболее простой способ применения средства. Процедуру проводят 2–3 раза в день по плану:
- Перед обработкой ежедневно подрезают и шлифуют пластины.
- Йод тонким слоем наносят на ногти при помощи ватной палочки или тампона. Как вариант, 1 каплю средства распределяют пипеткой. Обрабатывать необходимо как пораженные, так и здоровые ногти, не задевая при этом кожу.
- После полного впитывания препарата надевают чистые носки.
Ванночка с йодом
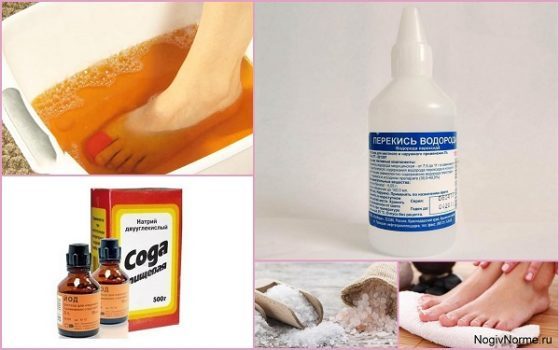
Ванночка размягчает ногти и кожу, ускоряя проникновение антисептика. Процедуру повторяют 3 раза в неделю по схеме:
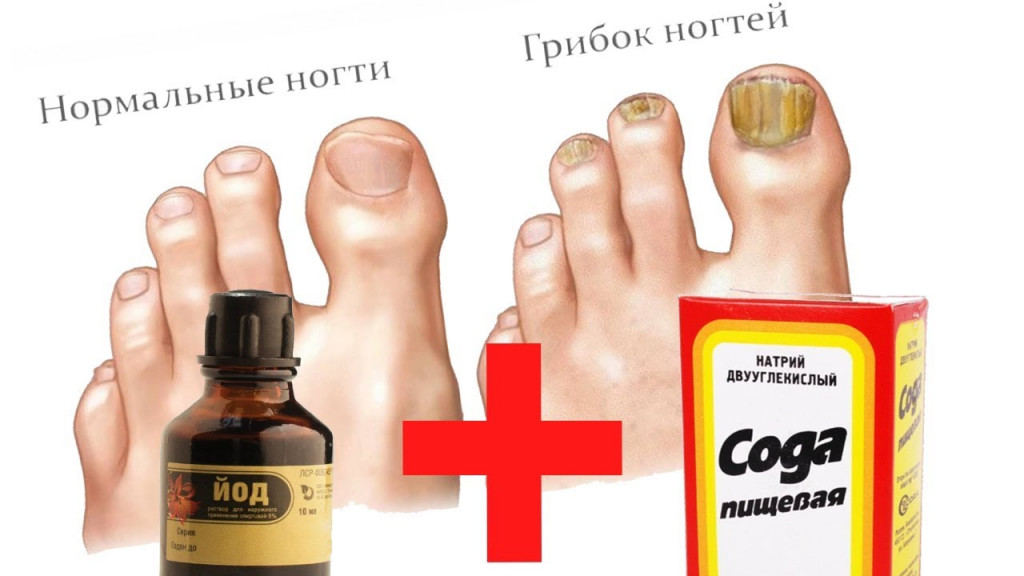
- В 3 литра теплой воды (45°C) добавляют 20 капель йода. Дополнительно можно всыпать по 2 ст. л. морской соли и соды или влить 40 мл перекиси.
- Ноги или руки опускают в таз и распаривают 15–20 минут.
- После кожу, ногти и зоны между пальцами тщательно вытирают и обрабатывают перекисью водорода.
- Ногти подстригают, полируют и обрабатывают противогрибковой мазью.
- На пальцы накладывают стерильную марлевую повязку.
Ванночки рекомендуют совмещать с другими способами йодолечения.
Раствор йод и уксус
Лечение грибка ногтей йодом и яблочным уксусом считается наиболее действенным. Ведь оба компонента оказывают выраженный противогрибковый и дезинфицирующий эффект.
Для приготовления классического раствора необходимо соблюдать рецептуру:
- Смесь йод и уксус от грибка ногтей готовится в пропорции 1:1. Чаще используют по 5 мл йода и 9%-го уксуса. Рецепт допускает и добавление 20 мл перекиси водорода.
- Компоненты тщательно перемешиваются в равных долях и настаиваются 10 минут.
- Приготовленный состав переливают в бутыль и хранят в темном прохладном месте.
Раствор используют для смазывания ногтей и приготовления ванночек. Процедура проводятся по аналогии с применением чистого йода. Различаются лишь дозировки. На 1 литр воды в ванночке добавляют 1 мл раствора йода и уксуса.
Компресс йод уксус
Лечение грибка ногтей йодом в домашних условиях может проводиться и при помощи компрессов. Процедуру проводят 1–2 раза в неделю, для этого:
- Готовят специальный раствор из 1 мл йода, 1 мл уксуса и 10 мл хлоргексидина.
- В состав обмакивают вату и накладывают ее на предварительно распаренные ногти.
- Примочку надежно фиксируют бинтом или пластырем.
- Аппликацию снимают спустя час.
Комплексные рецепты
Йод при грибке ногтей применяется и в сочетании с другими препаратами. Наиболее действенны следующие рецепты:
- Мазь с чистотелом. 20 г высушенных листьев растения растирают до состояния порошка. В массу добавляют немного йода до получения консистенции крема. Состав наносят на пораженные участки дважды в день.
- Лечебный раствор. Смешивают по 2 г йода и калия йодида, 20 г глицерина. В состав доливают 60%-й уксус до объема в 100 мл. Смесью дважды в день смазывают ногти.
- Медицинский раствор. К 3 г йода добавляют 25 г димексида, 5 г 96%-го этилового спирта. Средство наносят на пластины ежедневно.
Лечение питириаза
Когда у пациента диагностирована болезнь Жибера, дерматолог разрабатывает индивидуальную схему лечения, чтобы избежать опасных осложнений. Существует мнение, что розовый лишай пройдет самостоятельно через несколько недель. В результате появляются осложнения, и пациент приходит к дерматологу с запущенной формой заболевания.
Медикаментозное лечение включает назначение следующих препаратов:
- антигистаминные средства, избавляющие пациента от кожного зуда, отеков и покраснений на теле
- кортикостероидные, десенсибилизирующие и противозудные мази
На пораженные кожные покровы наносят и слегка втирают лечебные составы, содержащие бетаметазон, гидрокортизон и пр. Медикаменты устраняют высыпания, избавляют от шелушения, эффективно восстанавливают кожу. - подсушивающие средства, содержащие цинк, для ускорения заживления кожных покровов
- антибиотики широкого спектра действия показаны в случаях, когда к розовому лишаю присоединяется бактериальная инфекция
Самостоятельно начинать прием антибактериальных препаратов недопустимо, так как они подбираются индивидуально с учетом лабораторных анализов. - противогрибковые лекарства: назначают препараты, содержащие клотримазол и другие активные вещества, местно в виде гелей и мазей
- противовирусные лекарства, содержащие ацикловир и другие активные компоненты
Проведенные дерматологические испытания подтвердили, что если с первых дней назначать противовирусные средства в сочетании с антибиотиками, то пациент быстро восстанавливается. - нейтральные водно-взбалтываемые препараты
Дерматологи назначают пациентам с розовым лишаем аптечные болтушки, содержащие оксид цинка, ментол и анестезин. Данные средства снимают зуд и болезненность поврежденных участков и ускоряют выздоровление. - йод – средство агрессивное, но крайне эффективное
Травмированные кожные покровы обрабатывают йодом утром и вечером. Первоначально кожа начинает активнее шелушиться, но потом на ней не остается лишних чешуек. Не все специалисты рекомендуют своим пациентам прижигать поврежденные участки йодом, так как при неправильном использовании этот препарат может навредить.
Рекомендации для пациентов
В период лечения пациенту рекомендовано придерживаться следующих рекомендаций:
- Соблюдать гипоаллергенную диету: отказаться от орехов, цитрусовых, шоколадок, меда и пр. Из меню должны быть исключены продукты, в составе которых присутствуют искусственные красители. Стоит ограничить употребление жареных блюд, газированных напитков, фаст-фуда, крепкого алкоголя и кофе.
- В разумных пределах ограничить водные процедуры, отдать предпочтение душу.
- Отказаться от использования агрессивных гигиенических и косметических средств для тела. Гели и другие моющие средства не должны пересушивать кожу.
- Отдать предпочтение нательному белью из натуральных тканей.
- Умеренные солнечные ванны – ультрафиолет помогает кожным покровам быстрее восстановиться.
- Соблюдать рекомендации дерматолога, наносить на кожу только средства, рекомендованные специалистом.
- Народные средства можно использовать только после консультации с лечащим врачом.
Прогноз
Болезнь Жибера успешно лечится: через несколько недель исчезают зудящие розовые пятна и другие симптомы болезни. В случае осложнения грибковыми или бактериальными инфекциями, выздоровление может наступить не раньше, чем через два месяца. У человека, переболевшего розовым лишаем, нет стойкого иммунитета, и существует риск снова заболеть
Пациентам, склонным к аллергии, важно правильно питаться, укреплять собственный иммунитет и придерживаться здорового образа жизни. Никогда нельзя забывать о правилах личной гигиены, использовать только собственные гигиенические принадлежности
Это необходимо, так как в исключительных случаях питириаз может передаваться через них.
- Грибок ногтевых пластинок
- Атопический дерматит
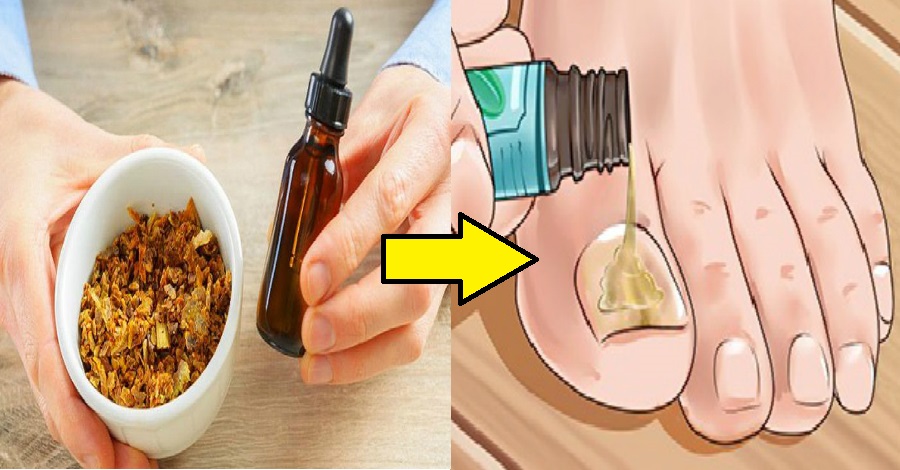
Правила и способы применения эфирного масла от грибка ногтей на ногах и руках
Основные рекомендации:
- Перед нанесением эфирного препарата его стоит сначала разбавить базовым маслом (миндальным, абрикосовым, персиковым и проч.).
- Втереть смесь в ногтевую пластину и кожу вокруг нее. Курс: 3 р./день на протяжении 1-3 месяцев.
- Перед началом процедуры ногти лучше хорошо распарить, например, при помощи ванночки с дегтярным мылом, горячей водой и содой. После этого пальцы высушить.
Несколько эффективных способов использования лечения грибковой инфекции эфирными маслами:
- Аромаванночки.
- Компрессы, втирания и аппликации.
- Мази и кремы.
Ванночки – это один из лучших методов в комплексной терапии онихомикоза. Они оказывают размягчающее, антисептическое, распаривающее воздействие. Способствуют заживлению трещинок, повреждений и более глубокому проникновению компонентов лекарственного препарата, наносимого следующим этапом. К тому же, аромаванночки с эфирными маслами от грибка ногтей на ногах и руках, это отличное профилактическое средство.
Втирание – одновременно простой и действенный способ домашней терапии. Для начала ноготки необходимо распарить в горячей воде, очистить омертвевшие частички и промокнуть кончики пальцев полотенцем. Затем втирать масляное средство массирующими движениями.
Кстати!
Дополнительно, для повышения эффекта от процедуры, можно пропитать эфирной смесью кусочек марли или бинта и обмотать им кончик пальца.
Помимо того, подобным образом допустимо обрабатывать и здоровые ногти на руках и ногах. После сеанса не стоит пользоваться мылом, кремом и прочими косметическими продуктами, бытовой химией. Курс: до полного излечения заболевания.
Аппликации готовят из нескольких видов масел (базовых и эфирных), взятых в равном соотношении. Полученным составом нужно пропитать чистый кусочек ваты, тампон или диск и приложить к пораженному месту. Зафиксировать сверху пластырем или бинтом.
Компрессы – это более длительное воздействие на пораженную болезнью область руки или ступни. Например, если поражено сразу несколько ногтей, то можно готовить компрессы с чистым эфиром (чайного дерева):
- Ватные тампоны (диски) разрезать на несколько частей, пропитать масляным составом и приложить к больной зоне.
- Сверху обмотать кусочками фольги.
- Держать около 30 минут, не дольше – чтобы не получить ожог (если используется неразбавленное эфирное масло). Курс: 2 р./день на протяжении 1,5 месяцев.
Важно!
Если во время сеанса возникли неприятные ощущения (жжение, сильное покалывание, зуд и пр.), то процедуру стоит завершить немедленно!
Далее в статье описаны самые действенные эфиры и народные рецепты, с помощью которых можно бороться с микотической инфекцией.
Виды и причины появления белых угрей
Появление первичных милиумов связано с особенностями функционирования сальной железы. При её гиперфункции изменяется состав кожного сала, наблюдается дефицит ценных липидов, что создаёт благоприятный фон для возникновения белых угрей.
Вторичные (их часто называют псевдомилиумами Бальзера) могут быть результатом травматизации поверхности кожи.
Так как милиумы – это явления комедогенного характера, то на их появления могут оказать влияние следующие факторы:
· Наследственная предрасположенность.
Особенность функционирования сальной железы, чувствительность рецепторов к гормонам, склонность к акне определяются и кодируются большим количеством генов.
· Гормональный дисбаланс.
Сальная железа является гормонозависимой. В первую очередь, – от тестостерона и его активных форм. Поэтому при гиперандрогении, заболеваниях поджелудочной железы, надпочечников, яичников наблюдается появление жирного блеска, чёрных точек, акне, милиумов. Также они могут возникать и у новорожденных детей, так как они проходят гормональный криз, но примерно через месяц исчезают.
· Гиперкератоз.
Это утолщения рогового слоя эпидермиса. Может возникнуть в результате дефицита витамина А, неблагоприятных внешних факторов, интоксикации на вредном производстве. Гиперкератоз приводит к замедлению скорости отшелушивания омертвевших клеток, в результате чего происходит закупорка сальной железы.
· Нарушения метаболических процессов.
В основе заболевания лежит развитие инсулинорезистентности, например, на фоне ожирения. Этому могут способствовать малоподвижный образ жизни, частое употребление продуктов с высоким гликемическим индексом, психологические переживания, гормональные нарушения (гипотиреоз).
· Заболевания ЖКТ.
На появление большого количества милиумов могут повлиять заболевания, связанные с нарушением оттока желчи: дискинезия желчевыводящих путей, холецистит, застой желчи.
· Неподходящий косметический уход.
Пренебрежение правилами гигиены или же, напротив, использование агрессивных средств могут нанести вред коже. В периорбитальной области «просянка» может появиться из-за использования средств, не предназначенных для области вокруг глаз.
Особенности лечения ринита
Лечение ринита подбирается по симптомам. Например, если есть заложенность носа, целесообразно уменьшить отек слизистой оболочки. В случае прозрачного секрета используются средства для уменьшения секреции слизистой оболочки носа. В случае густого секрета, который трудно удалять, используются разбавители слизи.
Лечение простудных осложнений требует большего внимания, дополнительной медицинской помощи и времени. Промывание слизистой оболочки носа – давно известное средство от насморка. Промывание накопленного секрета в ноздрях снижает вероятность того, что вирус будет размножаться, вызывая местное воспаление. Кроме того, морская вода увлажняет слизистую носа, уменьшает отек, разжижает и помогает очистить густую слизь, мешающую дыханию.
Промывание слизистой оболочки носа начинают, если заболевание проявляется заложенностью, выделениями или перфорацией носоглотки. Это особенно рекомендуется для детей младшего возраста, которые подвержены более высокому риску осложнений вирусного ринита (острые инфекции уха, тонзиллит, бронхит), чем взрослые из-за более слабой иммунной системы или просто из-за неспособности высморкаться.
Следует отметить, что гипертонический раствор, в отличие от изотонического, не только промывает слизистую носа, но и действует аналогично местному деконгестанту. Из-за различий в осмотическом давлении гипертонический раствор улучшает дыхательную функцию носа, сужая слизистую оболочку носа. Поэтому в начальной фазе лечение острого вирусного ринита обычно рекомендуется начинать с гипертонического раствора.
Причины возникновения заболевания
Руки и ногти – зона повышенного риска травматизма. Кожа, окружающая ногтевую пластинку, довольно тонкая, поэтому повредить ее легко. Воспалительный процесс, развивающийся в тканях, – результат травмирования. Женщины страдают паронихией гораздо чаще мужчин, и основная причина этого – маникюр, сделанный инструментами, не подвергшимися стерилизации. В мягкие ткани проникают такие возбудители инфекции как стафилококки, стрептококки, грибки.
Факторы, способные привести к воспалению:
- постоянное механическое воздействие на кисти рук или стопы, работа в условиях повышенных температур;
- частый контакт с агрессивными химическими веществами или холодной водой;
- заусеницы (у детей – привычка грызть ногти и кожу вокруг них);
- травмирование во время маникюра или педикюра;
- наращивание ногтей;
- неграмотный уход за кожей рук, в результате которого появляются трещины;
- слабый иммунитет;
- недостаточная гигиена;
- неподходящая или некачественная обувь, а также пользование чужой обувью;
- тромбоз, тромбофлебит и другие заболевания, при которых нарушается циркуляция крови в стопах;
- нехватка витаминов, неправильное питание;
- стресс;
- болезни эндокринной системы, особенно сахарный диабет.
Симптомы и диагностика
Конечно, при развитии гайморита нужно немедленно обращаться к врачу, но как понять, что гайморит начался? Начальные признаки неспецифичные – это повышение температуры от незначительной до высокой, сильная слабость, заложенность носа или обильные густые выделения, болезненность в проекции пазух или в области лица.
Боль при гайморите может быть различной – от тупой, давящей до сильной, мучительной. Она локализуется в подглазничной области, может отдавать в область переносицы, лобную зону или верхние зубы. При надавливании на область пазух или наклонах головы вперед она усиливается, распространяясь по подглазничной области. Могут краснеть и отекать веки.
Врачи отмечают некоторые особенности того, как проявляется болезнь в определенных возрастных группах. Так, у взрослых самым ключевым признаком могут быть болевые ощущения, головная боль, нарушение восприятия запахов. Может меняться голос, он становится гнусавым, нос сильно заложен, выделяется полупрозрачная или желто-зеленая слизь. Высокая лихорадка типична для острой формы, при хроническом или аллергическом гайморите болезнь может протекать без температуры.
На фоне поражения пазух возможно слезотечение, неприятный привкус во рту, слабость, постоянное утомление, нарушения аппетита, расстройства сна, ознобы и приступы кашля.
Заразен ли гайморит? Само по себе воспаление – это результат влияния патогенных факторов, и это не заразно. Бактерии или вирусы, которые спровоцировали заболевание, могут передаваться от человека к человеку, но не обязательно вызовут поражение пазух.
Диагноз гайморита ставит лор-врач после проведения ряда тестов и осмотра пациента
Важно подробно рассказать, как началось заболевание, какие жалобы были ранее и имеются в данный момент. Врач осмотрит полость носа и глотку, прощупает проекцию пазух, определяя болезненность
Дополнительно могут понадобиться КТ или МРТ придаточных пазух, рентгенограмма, УЗИ исследование, эндоскопия носоглотки, при необходимости – биопсия полипозных образований. Назначаются анализы крови, посевы отделяемой из носа слизи для определения флоры, чтобы подобрать необходимые препараты.
Стадии заболевания

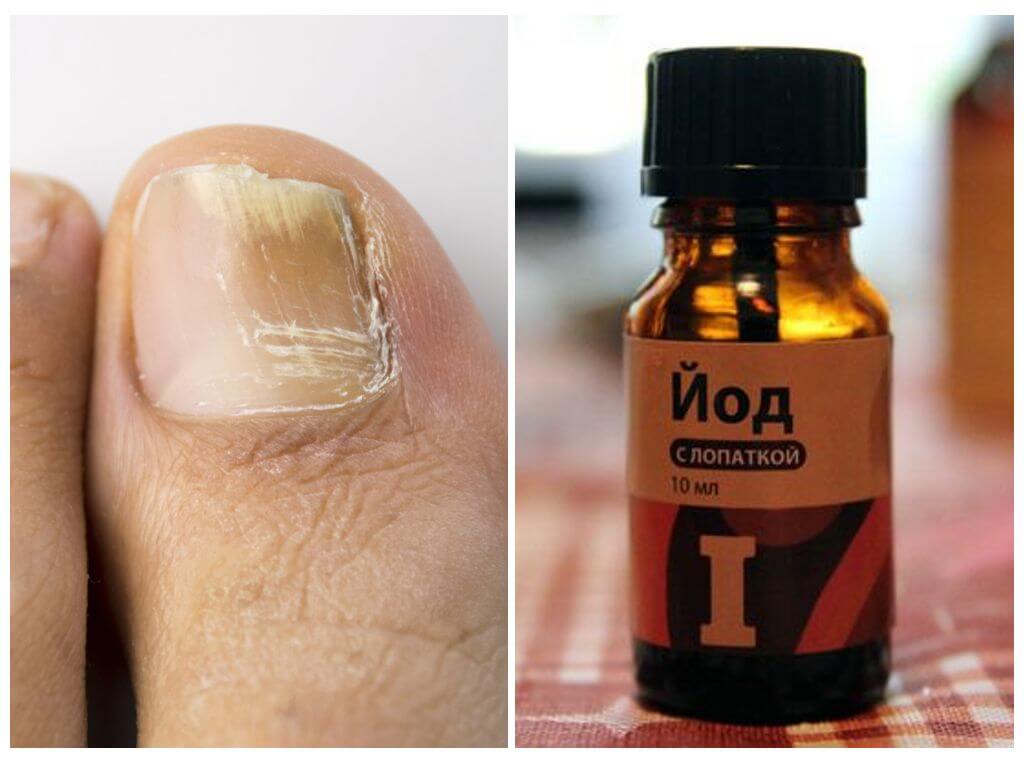
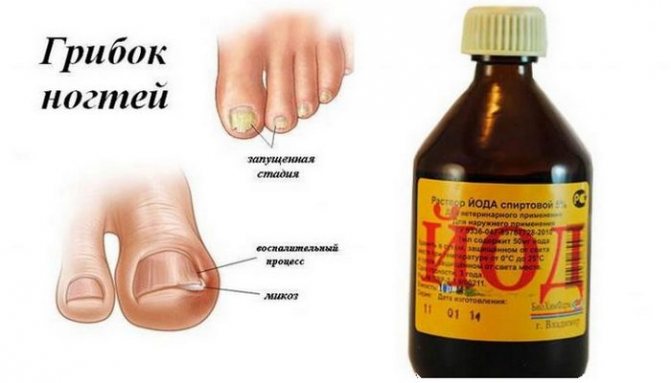
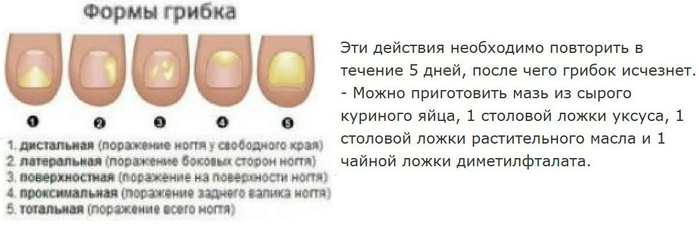
- Первая стадия: ногтевая пластина находится практически в неизменённом состоянии, в редких случаях может быть появление небольших пятнышек, обычно ближе к уголкам ногтевой пластины. На начальной стадии заболевания эффективно применение противогрибковых лаков, а также народных методов.
- Вторая стадия характеризуется изменением цвета ногтевой пластины с серого на жёлтый. Также изменением структуры ногтя: он становится толстым, рыхлым и может начать слоиться.
- Третья стадия – это наиболее тяжёлая форма, когда идет полное поражение и разрушение ногтевой пластины. Появление неприятного запаха, а также выраженные болезненные ощущения – вот явные признаки данного заболевания в тяжёлой форме.
Причины псориаза на ногтях
Псориаз ногтей является хроническим кожным заболеванием аутоиммунного (с аллергией на собственные ткани) характера. Болезнь полностью не изучена, в ней остается много белых пятен. Но точно известно, что в ее развитии большую роль играет наследственность: в одной семье нередко несколько человек болеют эти незаразным дерматозом. В последние годы предположения о ведущем значении наследственности подтверждаются генетическими исследованиями, то есть, наличием особых генов.
Но не все, кто имеет отягощенную наследственность, заболевают. Для этого требуется также воздействие определенных общих и местных факторов. К общим (оказывающим воздействие на весь организм) факторам способствующим развитию ногтевого псориаза относятся:
- любые хронические заболевания и очаги инфекции;
- эндокринные и аллергические заболевания;
- употребление только высококалорийной пищи;
- регулярное употребление спиртного, курение;
- постоянное эмоциональное напряжение, стрессы, тяжелая физическая работа;
- отсутствие физических нагрузок, лишняя масса тела;
- нарушение режима «сон – бодрствование»;
- нарушение периферического кровообращения – при атеросклерозе конечностей, облитерирующем эндартериите и др.;
- анемия – нарушается питание ногтевых пластин;
- уже имеющийся псориаз любой формы, особенно псориатический артрит.
Местные факторы (имеют не меньшее значение):
- кожные инфекции, особенно грибковые, с поражением ногтевых пластин;
- любые механические и химические воздействия на ногтевые пластины.
При воздействии нескольких причин нарушается обмен веществ и иммунитет. Организм начинает отвергать собственные клетки, что и приводит к появлению псориатического воспалительного процесса в области ногтей
Важно вовремя заметить проблему, обратиться к врачу и начать лечить заболевание
Виды прыщей на лбу
Внутри каждой поры находится маленькая сальная железа. Она выделяет кожное сало, основная задача которого – защищать кожу от вредных воздействий окружающей среды. Но, помимо этого, кожное сало является очень благоприятной средой для развития бактерий. Если железы становятся более активными и начинают выделять больше кожного сала, то поры забиваются. Образуется пробка, внутри которой размножаются бактерии (Propionibacterium acnes), и возникает воспаление.
Комедоны (черные точки)
Черные точки появляются, когда поры забиваются омертвевшими клетками кожи, которые значительно темнеют под воздействием кислорода. Чаще всего они сосредотачиваются на носу, подбородке и зоне лба. Если вы обладатель жирной кожи, то черные точки в большем или меньшем количестве будут сопровождать вас постоянно. Однако чистки лица и домашние пилинги значительно сократят их видимость и глубину.
Папулы
Папула представляет собой воспалившиеся прыщи без гноя внутри. Они выглядят как маленькие шишки алого или коричневого цвета. Не стоит пытаться убрать папулы самостоятельно, это может привести к образованию рубцов и пигментных пятен. Для их устранения существуют специальные подсушивающие средства. Например, салициловая кислота, масло чайного дерева, зеленый чай.
Пустулы
Пустулы – это воспаленные гнойники, которые имеют форму пузырька и белую головку посередине. Они появляются, когда помимо кожного сала и бактерий, внутрь поры попадают омертвевшие клетки кожи. В основном сосредотачиваются на лице и спине, а после вскрытия оставляют после себя рубцы. Если на теле человека локализуется множество пустул, то такое состояние принято называть пустулезом.
Узелки и кисты
Кистозная форма – это самый серьезный вид акне. Возникает, когда кожное сало скапливается в самых глубоких слоях кожи. Причиной появления является инфекции, бактерии, омертвевшие клетки. Лицо покрывают не только угри, но и большие гнойные воспаления. Их стержень намного глубже, чем у обычных прыщей, которые находятся в верхних слоях кожи.
Лечение тяжелой степени акне производится с помощью ретиноидов, главное действующее вещество которых – витамин А. Наружные ретиноиды действуют в глубоких слоях кожи, стимулируя клетки активно делиться и качественно работать. Когда сыпь покрывает большую часть кожи, в качестве лекарственного метода используют пероральные антибиотики. Они уменьшают количество бактерий, которые способствуют образованию фурункулов. В особо тяжелых случаях кистозные образования акне удаляются хирургическим путем.